Vorhofflimmern
(auch als ausdruckbare Broschüre, als PDF zur Ansicht auf dem Bildschirm Ihres Computers, padBook, kindle-Version und phoneBook erhältlich)
Definition
Man bezeichnet mit Vorhofflimmern einen schnellen, unregelmäßigen Herzschlag. Die Unregelmäßigkeit des Herzschlages ("Arrhythmie" genannt) entsteht infolge gestörter elektrischer Impulse des Herzens. Diese Unregelmäßigkeit des Herzschlages kann dauernd bestehen oder sie kann kommen und gehen.
Einleitung
Die Arbeitsweise des Herzens
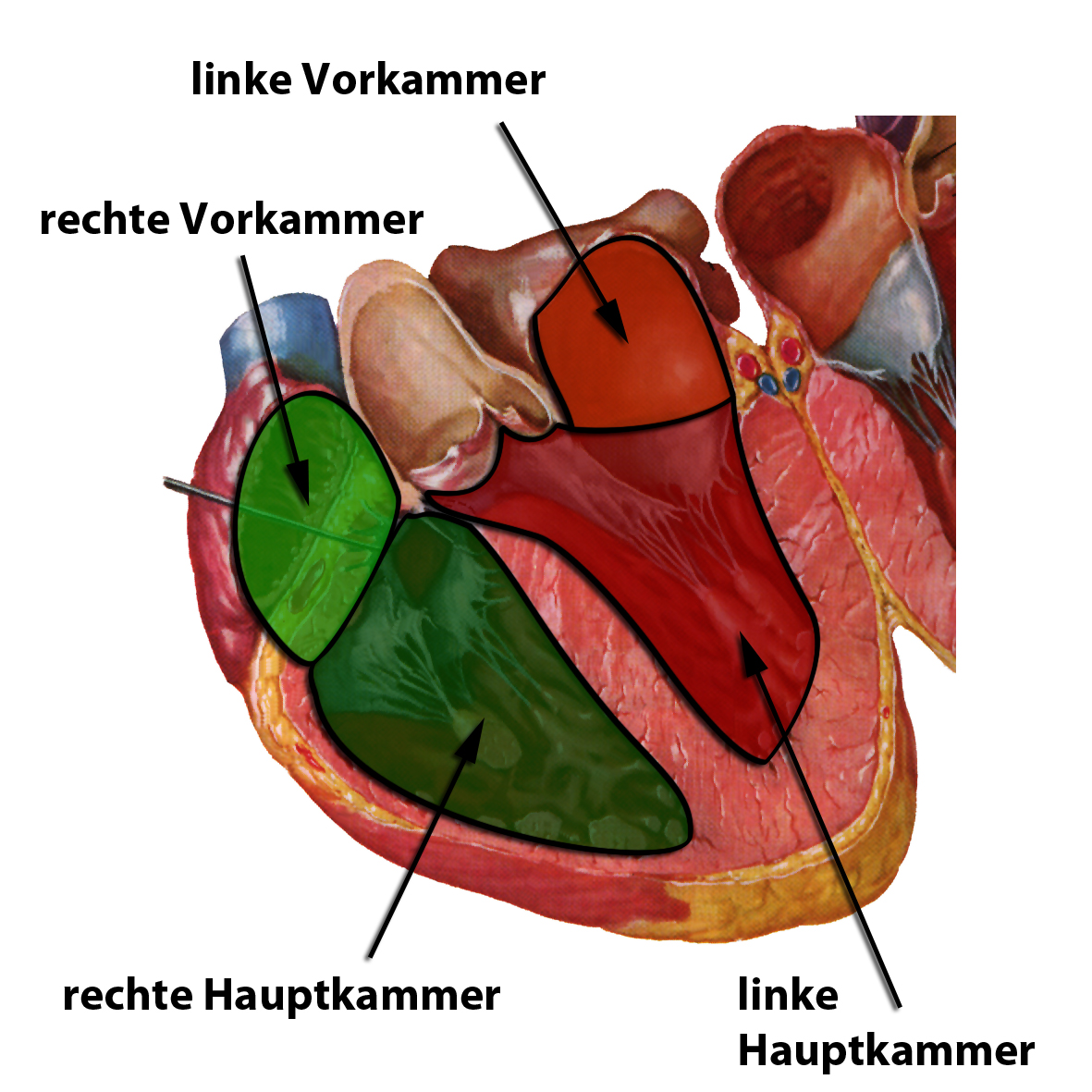
Das Herz ist ein großer, hohler Muskel, dessen Aufgabe es ist, Blut durch den Körper zu pumpen. Dazu besitzt es 2 Haupt- und 2 Vorkammern (Abb. 1), deren Wände aus Millionen Muskelzellen bestehen.
 Wenn diese Muskelzellen einzeln und nur für sich arbeiten, entsteht Chaos. Damit die Muskelzellen zu einer geordneten Zuckung des Herzens führen können muß ihre Arbeit organisiert werden. Das Ganze funktioniert so ähnlich wie beim Tauziehen:
Wenn diese Muskelzellen einzeln und nur für sich arbeiten, entsteht Chaos. Damit die Muskelzellen zu einer geordneten Zuckung des Herzens führen können muß ihre Arbeit organisiert werden. Das Ganze funktioniert so ähnlich wie beim Tauziehen:
Wenn jeder am Tauende zieht wie er Lust und Kraft hat passiert in der Regel nichts; erst wenn ein Organisator der Mannschaft Kommandos gibt ("Hau-Ruck") und alle zur gleichen Zeit ziehen bewegt sich das Seil.
Auch die Herzmuskelzellen haben einen Organisator und der ist das "elektrische System". Dieses System sorgt dafür, daß sich jede Herzmuskelzelle nur zu einem bestimmten Zeitpunkt zusammenzieht. Und erst durch diese organisierte Aktion wird es möglich, daß Millionen kleine und sehr schwache Muskelzellen einen kräftigen Herzschlag herstellen können.
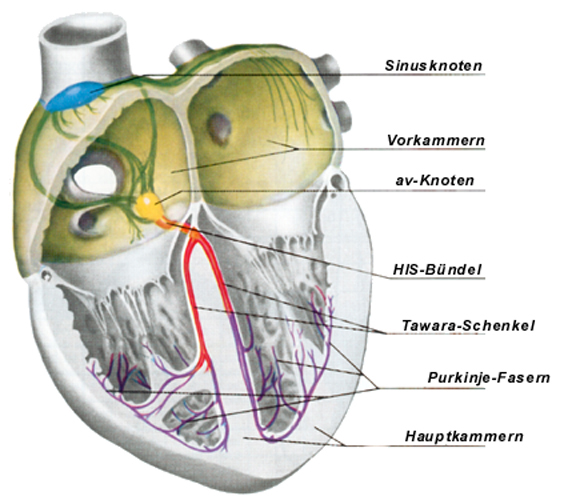
Das elektrische System des Herzens (Abb. links) besteht zunächst aus einem "Schrittmacher-Knötchen". Hier im sog. "Sinusknoten" werden in bestimmten Abständen elektrische Impulse gebildet, die sich über wenige elektrische Leitungsbahnen, die wie elektrische Kabel funktionieren, über das ganze Herz ausbreiten. Zuerst werden die Herzmuskelzellen der beiden Vorkammern erreicht und zu einer Zuckung angeregt. Danach erreicht der elektrische Impuls den sog. "av-Knoten". Hier wird der Impuls um Bruchteile einer Sekunde aufgehalten, um dann in die Muskulatur der Hauptkammern weiter geleitet zu werden.
Auf diese Weise werden zuerst die beiden Vorkammern aktiv, die Blut durch 2 Herzklappen in die Hauptkammern pumpen. Anschließend werden dann die beiden Hauptkammern zu einer Zuckung angeregt, die das Blut in die Lungen (aus der rechten Hauptkammer) bzw. in den Kreislauf zu den einzelnen Organen wie Gehirn, Leber, Nieren usw. pumpen (aus der linken Hauptkammer) (siehe Film links).
Durch diese Arbeitsweise wird zunächst das sauerstoffarme Blut aus der rechten Vor- in die rechte Hauptkammer und von dort aus in die Lungen gepumpt (siehe Film). Hier wird er mit frischem Sauerstoff beladen und fließt in die linke Vorkammer zurück. Von dort aus wird es in die linke Hauptkammer und aus dieser Hauptkammer in den Körper gepumpt, wo alle Organe mit sauerstoffreichem Blut versorgt werden.
Das elektrische Leitungssystem
Ein normaler Herzschlag (Film links) beginnt mit der Entstehung eines elektrischen Impulses im Sinusknoten, der am Dach der rechten Vorkammer gelegen ist. Von diesem natürlichen Schrittmacher aus breitet sich der Impuls durch die Wände der Vorkammern aus, wobei er jede Muskelzelle, die er erreicht, zu einer Zuckung anregt. Auf diese Weise entsteht eine Zuckungswelle, die die Vorkammern von oben nach unten durchläuft und die Vorkammern ziehen sich zusammen.
Am Boden der Vorkammern erreicht der Impuls den sog. av-Knoten. Er wird av-Knoten genannt, weil er sich zwischen den Vorkammern (Atrium = Vorkammer) und den Hauptkammern (Ventrikel = Hauptkammer) befindet. Hier wird der Impuls um Bruchteile einer Sekunde aufgehalten, um dem Blut die Gelegenheit zu geben, aus der Vor- in die Hauptkammer zu fließen.
Aus dem av-Knoten schließlich wird der Impuls über bestimmte elektrische Leitungsbahnen durch den Herzmuskel geleitet. Auch hier breitet er sich von oben nach unten aus und regt jede Herzmuskelzelle, die er unterwegs erreicht, zu einer Zuckung an. Die Folge ist, daß sich nun nach den Vor- auch die Hauptkammern zusammenziehen und das Blut aus dem Herzen in die Hauptschlagader des Körpers (Aorta) bzw. in die Lungenschlagader gepumpt wird.
Bei einem Menschen mit normalem Herzschlag läuft dieser Vorgang etwa 60 – 100mal in jeder Minute ab und daher haben gesunde Menschen eine Pulsfrequenz von 60 – 100 pro Minute.
Schlägt das Herz weniger als 60mal in der Minute spricht man von Herzverlangsamung (= Bradykardie), schlägt es schneller als 100mal in der Minute liegt eine Herzbeschleunigung (= Tachykardie) vor.
Was ist Vorhofflimmern und wie entsteht es?
Beim Vorhofflimmern liegt ein elektrischer Defekt bei der Impulsentstehung im Sinusknoten vor. Man könnte es sehr vereinfacht folgendermaßen beschreiben:
Vorstellung 1:
Der Sinusknoten ist eine Zusammenschluß zahlreicher impulsbildender Zellen, die untereinander verbunden sind und nur ordentlich arbeiten können, wenn diese Verbindungen untereinander funktionieren. Werden diese Verbindungen wodurch auch immer unterbrochen kann der Sinusknoten nicht mehr arbeiten und damit keine regelmäßigen Impulse mehr produzieren.
Wenn keine Impulse gebildet werden, die das Herz zum Schlagen anregen würde das bedeuten, daß das Herz stehen bleibt und der Mensch stürbe. Damit dies nicht geschieht hat es die Natur eingerichtet, daß es "Reserve-Schrittmacher" gibt. Diese liegen in der Wand der Vorkammern und ebenso der Hauptkammern. Dabei handelt es sich nicht, wie beim Sinusknoten, um eine einzige Struktur (sozusagen das "Reserve-Schrittmacherknötchen"), sondern es sind viele Tausend und vielleicht sogar Millionen von Ersatzzellen. Normalerweise arbeiten diese Reserve-Schrittmacher nicht, denn sie werden nicht benötigt. Wenn der Sinusknoten aber ausfällt werden sie aktiv. Und dann beginnen die vielen Ersatz-Schrittmacher der Vorhöfe mit der Bildung elektrischer Impulse. Die zahlreichen Ersatz-Impulse entstehen teilweise gleichzeitig und breiten sich chaotisch in den Wänden der Vorkammern aus.
Vorstellung 2:
An bestimmten Stellen der Vorkammern befinden sich elektrische Störenfriede. Sehr häufig befinden sich diese "Störenfriede" an den Einmündungen der Lungenvenen in die Vorkammern. Normalerweise sind diese Störenfriede ruhig und inaktiv. Unter bestimmten Umständen werden sie aber aktiv und senden plötzlich schnelle elektrische Störimpulse aus. Diese treffen dann auf die ordentlichen Impulse und auf den Sinusknoten. Hier stören sie das komplizierte Miteinander der normalen elektrischen Aktivität und diese fällt komplett aus. Anstelle der Sinusknoten-Impulse rasen nun die elektrischen Störimpulse durch die Vorkammern und regen deren Muskelzellen zu Zuckungen an. Auch bei dieser Entstehung des Vorhofflimmern erregt nicht nur ein einzelner elektrischer Impuls die Vorkammern, sondern viele gleichzeitig, was ebenfalls zur Folge hat, daß die Muskelzellen der Vorkammern chaotisch zucken.
Die Folge dieses elektrischen Chaos (Film links) in den Vorkammern ist, daß diese sich nicht mehr koordiniert zusammen ziehen, sondern daß jede Herzmuskelzelle ohne Rücksicht auf ihren Nachbarn vor sich hin arbeitet. Die Vorkammern arbeiten nun nicht mehr organisiert und regelmäßig, sondern unregelmäßig, chaotisch und sehr schnell. Arbeiten die Vorkammern im normalen Rhythmus mit einer Geschwindigkeit von 60 – 100/Minute, so arbeiten sie im Vorhofflimmern mit Geschwindigkeiten von 400 – 600 Schlägen pro Minute. Bei dieser Geschwindigkeit können sich die Vorkammern aus mechanischen Gründen nicht mehr richtig zusammen ziehen und Blut pumpen, d.h. sie bleiben stehen.
Wie Sie eingangs schon gelesen haben erreichen die elektrischen Impulse, wenn sie die Vorkammern durchwandert haben den av-Knoten. Dieses Verhalten betrifft natürlich nicht nur die normalen Herzschläge, sondern auch die vielen schnellen Vorkammer-Impulse des Vorhofflimmerns. Würde nun jeder einzelne diese extrem schnellen Vorhofimpulse auf die Herzkammern übergeleitet werden würden auch die Hauptkammern extrem schnell und chaotisch schlagen. Und ebenso wie die Vorkammern würden nun auch die Hauptkammern nicht mehr richtig arbeiten und pumpen können und stehen bleiben. Eine solche extrem hohe Schlaggeschwindigkeit und chaotische Arbeitsweise der Hauptkammern wäre ebenso tödlich für den Menschen wie der Stillstand des Sinusknoten, wie ich ihn oben unter der 1. Vorstellung der Entstehung von Vorhofflimmern beschrieben habe. Es wäre also auf diese Weise nichts gewonnen, es wäre nur 1 Todesursache gegen eine andere ausgetauscht worden.
Das muß sich wohl auch der Konstrukteur des Herzens gedacht haben und daher hat er den av-Knoten mit einer Filterfunktion ausgestattet. Diese Filterfunktion bewirkt, daß nicht jeder elektrische Impuls aus den Vorkammern auf die Herzkammern übergeleitet wird. Vielmehr ist der av-Knoten so gebaut, daß er nur Impulse mit einer maximalen Geschwindigkeit von 110 – 200/Minute "durchläßt", die anderen Impulse versickern im av-Knoten.
Die Folge ist, daß die Hauptkammern also wesentlich langsamer als die Vorkammern arbeiten. Schlagen die Vorkammern also noch mit einer Geschwindigkeit von 400 – 600/min arbeiten die Hauptkammern mit Geschwindigkeiten von 110 – 200/Minute. Das ist zwar noch immer schneller als im Normalfall (60 – 100/min), erlaubt es aber den Hauptkammern noch immer, Blut zu pumpen und den Körper ausreichend mit Blut zu versorgen.
Die Überleitung der elektrischen Impulse aus den Vor- in die Hauptkammern erfolgt nicht regelmäßig wie beim normalen Herzschlag, sondern unregelmäßig: 1 Impuls erreicht den av-Knoten und wird in die Hauptkammern durchgelassen. Erst nach einer bestimmten Zeit wird der av-Knoten wieder für den nächsten Impuls durchlässig und läßt diesen in die Hauptkammer passieren. Die in der Zwischenzeit auftreffenden Impulse werden abgefangen. Weil die Vorhofimpulse unregelmäßig entstehen und daher auch unregelmäßig auf den av-Knoten auftreffen werden sie auch unregelmäßig in die Hauptkammern übergeleitet. Dies hat zur Folge, daß auch die Hauptkammern unregelmäßig arbeiten.
Der Mensch kann die mechanische Tätigkeit der Vorkammern normalerweise nicht verspüren. Was man als "Herzschlag" oder "Herzklopfen" empfindet ist die Tätigkeit der Hauptkammern. Wenn diese nun unregelmäßig schlagen verspüren die betroffenen Menschen die Unregelmäßigkeit des Schlages der Hauptkammern, nicht die Unregelmäßigkeiten der Vorkammern.
Also, was haben Sie bislang gelernt?
- Normalerweise schlägt das Herz regelmäßig im Takt des Sinusknotens. Dabei schlagen sowohl die Vor- als auch die Hauptkammern mit einer Geschwindigkeit von 60 – 100/min.
- Beim Vorhofflimmern arbeitet der Sinusknoten nicht mehr. Vielmehr entstehen in den Wänden der Vorkammern viele Impulse gleichzeitig.
- Diese vielen gleichzeitigen Impulse führen zu einer extrem schnellen elektrischen Aktivität der Vorkammern (400 – 600/min).
- Aufgrund dieser Geschwindigkeit können die Vorkammern nicht mehr arbeiten und bleiben daher mechanisch stehen. Das Blut der Vorkammern wird nicht mehr aktiv in die Hauptkammern gepumpt, sondern fließt einfach durch.
- Im av-Knoten werden die meisten dieser extrem schnellen Vorhofimpulse abgefangen. Nur etwa 110 – 200 Impulse werden pro Minute auf die Kammern übergeleitet.
- Diese Überleitung erfolgt unregelmäßig, sodaß beim Vorhofflimmern nicht nur die Vor- sondern auch die Hauptkammern unregelmäßig arbeiten.
Sie werden an dieser Stelle vielleicht 2 Fragen haben:
- Warum heißt das Vorhofflimmern "Vorhofflimmern"?
Wenn ein Chirurg das Herz betrachtet dann kann er normalerweise die Pumpschläge der Vor- und Hauptkammern gut erkennen. Beim Kammerflimmern, das er einleiten muß, um das Herz still zu stellen und um seine Operation machen zu können haben sie beobachtet, daß sich die Oberfläche des Herzens ganz fein bewegt (so als ob es zittern würde), weil jede einzelne winzige Muskelfaser zuckt. Das haben die Chirurgen als "Kammerflimmern" bezeichnet.
Das Vorhofflimmern kann man auch als Chirurg nicht so gut an Zitterbewegungen der Vorkammern erkennen, denn dazu sind die Muskelzellen der Vorkammern zu schwach. Trotzdem hat man diese Rhythmusstörung so bezeichnet, weil man es auch hier mit den Zuckungsbewegungen der einzelnen Muskelfasern zu tun hat.
- Schwächt das mechanische Stehenbleiben der Vorkammern nicht das Herz?
Die Hauptarbeit des Herzens müssen die Hauptkammern vollbringen, denn sie müssen das Blut in den Kreislauf pumpen. Wenn sich die Eingangsklappen der Hauptkammern öffnen strömt normalerweise 95% des Blutes aus den Vorkammern von alleine in die Herzkammern. Nur 5% werden durch die Pumpfunktion der Vorkammern nachgeschoben. Beim Vorhofflimmern arbeiten die Vorkammern nicht mehr und können diese 5% auch nicht nachschieben. Das ist nicht viel und ein Mensch wird diese verminderte Füllung in körperlicher Ruhe kaum bemerken.
Unter körperlicher Belastung sieht das allerdings anders aus, denn nun fließen vielleicht nur 75% des Blutes von alleine aus den Vor- in die Hauptkammern und die Vorhöfe müssen 25% nachschieben. Einen Verlust dieser 25% wird der Betroffene bemerken und zwar unter Belastung. In Ruhe werden Menschen mit Vorhofflimmern also allenfalls durch die Unregelmäßigkeit des Herzschlages belästigt (siehe später unter "Symptome"), unter Belastung bemerken sie allerdings die verminderte Füllung des Herzens an einer nachlassenden Leistungsfähigkeit.
Die verschiedenen Formen des Vorhofflimmerns
Vorhofflimmern kann in verschiedenen Formen auftreten:
- Paroxysmales (= vorübergehendes) Vorhofflimmern: Hier springt der Herzschlag plötzlich von normalem Sinusrhythmus in Vorhofflimmern um. Ebenso plötzlich wie das Vorhofflimmern aufgetreten ist endet es auch wieder. Die Phasen mit Vorhofflimmern können Sekunden oder Monate dauern.
- Persistierendes Vorhofflimmern: Auch hier tritt das Vorhofflimmern plötzlich auf, aber im Gegensatz zum intermittierenden Vorhofflimmern endet es nicht mehr von alleine. Die Rhythmusstörung muß hier vielmehr medikamentös oder mit elektrischen Behandlungen beendet werden.
- Chronisches Vorhofflimmern: Hier schlägt das Herz andauern (= permanent) im Rhythmus des Vorhofflimmerns. Eine Beseitigung der Rhythmusstörung ist entweder nicht möglich oder aus verschiedenen Gründen nicht sinnvoll (siehe unter "Behandlung").
Häufigkeit
Vorhofflimmern ist eine der häufigsten Herzrhythmusstörungen überhaupt. Es betrifft 1% der gesamten Bevölkerung, meistens Menschen, die älter als 50 Jahre sind. Das heißt, daß in Deutschland ungefähr 800.00 Menschen Vorhofflimmern haben.
Mit zunehmendem Alter tritt Vorhofflimmern häufiger auf. Etwa 5% aller Menschen, die älter als 80 Jahre sind haben Vorhofflimmern.
Gefahren
Bei den meisten Menschen verursacht Vorhofflimmern zwar Symptome und Beschwerden, richtet aber keine Schäden an und ist nicht gefährlich. Komplikationen sind zwar möglich, aber unter einer entsprechenden Behandlung selten und eher harmlos. Die meisten Menschen lernen es zudem, mit ihrer Rhythmusstörung umzugehen.
Zu den Gefahren des Vorhofflimmerns gehört die Entstehung von Blutgerinnseln der linken Vorkammer des Herzens, die zu Embolien führen können und die Neigung des Herzens, zu langsam oder zu schnell zu schlagen.
Embolie
 Die Innenräume des Herzens sind nicht so gerade und glatt wie die Wände eines Zimmers. Vielmehr gibt es Netze aus Muskelfasen, kleine Höhlen und Ausziehungen, so wie Sie dies in der Abb. links sehen.
Die Innenräume des Herzens sind nicht so gerade und glatt wie die Wände eines Zimmers. Vielmehr gibt es Netze aus Muskelfasen, kleine Höhlen und Ausziehungen, so wie Sie dies in der Abb. links sehen.
Eine der wichtigsten dieser Ausziehungen ist das linke Herzohr. Es hängt wie Mütze eines Zwerges am linken Vorhof, wobei sein Innenraum mit dem Innenraum des Vorhofes verbunden ist.
Ebenso wie in den Herzkammer strömt das Blut mit jedem Herzschlag in das Vorhofohr hinein und heraus, sodaß es immer in Bewegung ist. Beim Vorhofflimmern bleiben die Vorhöfe aber mechanisch inaktiv, d.h. sie pumpen nicht mehr. Im Innenraum des Vorhofes selber ist dies unproblematisch, denn das Blut fließt hier auch passiv durch, indem es durch die Herzkammer nach Öffnung der Mitralklappe angesogen wird. In dem kleinen und dünnen Vorhofohr funktioniert diese Sogwirkung aber nicht, weshalb das Blut hier nicht mehr fließen kann. Was mit Blut geschieht, das nicht mehr in Bewegung ist kennen Sie von der Aufschnitt-Theke Ihres Metzgers: Es gerinnt (der Metzger nennt dies "Blutwurst"). Es entstehen also Blutgerinnsel im Vorhofohr.
Solange diese Blutgerinnsel dort liegen bleiben stört dies niemanden und die Funktion des Herzens nimmt keinerlei Schaden. Die Gerinnsel können sich aber durch Zufälle, die niemand steuern kann, lösen. Dann geraten Sie in den Innenraum der Vorkammer und von dort aus durch die linke Hauptkammer in die Hauptschlagader, die Aorta. Aus der Aorta gehen sämtliche Blutgefäße ab, die die einzelnen Organe des Körpers versorgen. Wenn Blutgerinnsel also in die Aorta gelangen können sie von hier aus in jedes Organ gelangen. Wo sie landen und Schaden anrichten ist nicht vorhersehbar. Gerät das Gerinnsel in eine Fingerarterie kann dies zum Absterben des Fingers führen, gerät es in die Niere kann diese teilweise absterben, gerät es in die Augen kann eine dauerhafte oder vorübergehende Blindheit auf dem betroffenen Auge entstehen. Eine Embolie nahezu jeden Organs kann medikamentös oder chirurgisch behandelt werden. Gelangt das Gerinnsel aber ins Gehirn entsteht ein Schlaganfall. Dessen Behandlung ist äußerst schwierig, denn oft hat der Teil des Gehirns, der von der Embolie betroffen wurde schon einen irreparablen Schaden erlitten, bevor der Betroffene Mensch überhaupt ins Krankenhaus kommt. Die Folge ist ein Schlaganfall mit allen Folgen, die Sie aus Ihrem täglichen Leben kennen.
Zu langsamer oder zu schneller Herzschlag
Der av-Knoten arbeitet bezüglich der Filterung der Impulse, die ihn durchqueren müssen von Mensch zu Mensch sehr unterschiedlich. Bei einigen Menschen arbeitet er sehr effektiv und läßt nur sehr wenige der rasend auf ihn eindringenden Vorhofimpulse in die Kammern durch. Die Folge ist ein zu langsam schlagendes Herz. Das Herz kann nicht mehr genügend Blut pumpen und der betroffene Mensch wird schwindelig, müde oder sogar ohnmächtig.
Arbeitet der av-Knoten schlecht und läßt zu viele elektrische Impulse durch geschieht das Gegenteil: Das Herz rast. Auch ein rasendes Herz kann unangenehm oder sogar gefährlich werden, weil es zwischen den einzelnen rasenden Herzschläge keine Zeit mehr hat, sich ausreichend mit Blut zu füllen. Wenn sich die Hauptkammer nicht mehr ausreichend mit Blut füllen kann kann sie auch keine ausreichende Menge Blut mehr auspumpen. Auch hier kommt es zu einer verminderten Blutversorgung der Organe mit den Folgen, daß der Betroffene Luftnot verspürt, müde, schwindelig oder sogar ohnmächtig wird.
Bei einem zu schnell rasenden Herzen kann eine weitere Gefahr auftreten: Der Muskel der Herzkammer wird durch die oft massiv gesteigerte Steigerung seiner Schlagfolge müde. Dies betrifft natürlich besonders solche Menschen, die ohnehin schon eine Schädigung des Herzmuskels infolge eines Herzinfarktes oder einer Herzmuskelkrankheit haben oder bei denen ein Herzklappenfehler vorliegt.
Welche Herzfrequenz gefährlich werden kann ist von Mensch zu Mensch verschieden. Ich kenne Menschen, die schon bei einer Frequenz von 50 pro Minute müde und schwindelig werden und andere, die auch eine Frequenz von 40 pro Minute nur ganz geringfügig verspüren. In der Regel kann man ganz allgemein sagen, daß eine Herzfrequenz von weniger als 60 pro Minute und von mehr als 130 pro Minute Probleme verursachen wird. Dies ist aber von Mensch zu Mensch sehr verschieden.
Ursachen
Man unterscheidet "primäres" und "sekundäres" Vorhofflimmern:
- Primäres Vorhofflimmern tritt ohne feststellbare Ursache auf, sozusagen als elektrischer Unsinn des Herzens. Dies ist meistens bei den jüngeren Menschen der Fall, die an keiner anderen feststellbaren Herzkrankheit leiden.
- Beim sekundären Vorhofflimmern sind es bestimmte Krankheiten des Herzens oder anderer Organe, die ihrerseits Vorhofflimmern verursachen. Das Vorhofflimmern tritt hier also als Folge dieser anderen Krankheit auf. Zu solchen Krankheiten gehören z.B.:
- Überfunktion der Schilddrüse: Schilddrüsenhormon stimuliert das Herz
- Lungenarterienembolie, bei der ein Blutgerinnsel die Blutgefäße der Lunge verstopft. Durch die Gefäßverstopfung wird das Herz teilweise massiv belastet, die rechte Haupt- und Vorkammer erweitern sich. Dadurch (vereinfachte Vorstellung:) wird das komplizierte Zellgeflecht des Sinusknotens auseinander gedehnt und die Funktion des Sinusknotens fällt aus.
- Alkoholkonsum: Alkohol ist ein Zellgift und kann die Arbeitsweise des Sinusknotens schädigen
- Herzklappenfehler. Dies können Fehler sein, mit denen man geboren wird oder die man im Laufe des Lebens erwirbt (z.B. durch eine Herzklappenentzündung (= Endokarditis)). Durch die Verengung oder Undichtigkeit bestimmter Herzklappen kommt es zur Erweiterung der Vorkammern. Das Zellgeflecht des Sinusknotens wird gedehnt, was zum Funktionsausfall führen kann.
- Verdickung der Wände der Herzkammern, z.B. bei der Hochdruckkrankheit. Hierbei kann es durch die Verdickung der linken Herzkammerwand dazu kommen, daß Blut erschwert aus der Vor- in die Hauptkammer abfließen kann. Das Blut staut sich in der Vorkammer, erweitert diese und dies kann dann wiederum zur Überdehnung des Sinusknoten und zu seinem Funktionsausfall führen.
- Koronare Herzkrankheit (auch "KHK" genannt): Bei dieser Krankheit kommt es durch die Ablagerung von Fett zur Verengung von Herzkranzgefässen. Weil diese Gefäße den Herzmuskel mit Blut versorgen kommt es durch diese Verengungen zu Durchblutungsstörungen des Herzmuskels. Da die elektrischen Strukturen des Herzens ebenfalls gut durchblutet sein müssen, um richtig arbeiten zu können kann eine Durchblutungsstörung somit zu ihrer Funktionsstörung führen. Wenn der Sinusknoten infolge einer Durchblutungsstörung ausfällt kann wiederum Vorhofflimmern entstehen. Lesen die hierzu die Broschüren "Angina pectoris" oder "Koronare Herzkrankheit".
- Arterielle Hochdruckkrankheit: Siehe oben unter "Verdickung der Wände der Herzkammern".
- Kardiomyopathie: Dies sind Krankheiten, die den Herzmuskel selber betreffen. Er kann krankhafterweise zu dick oder zu müde werden. In beiden Fällen kann das Blut aus den Vorkammern nicht ungehindert in die Hauptkammern des Herzens abfließen und staut sich in den Vorkammern an. Diese erweitern sich und es kommt zur "Überdehnung" der Vorkammerwand mit einem möglichen Funktionsausfall des Sinusknotens.
- Syndrom des "kranken Sinusknotens": Hierbei wird die Arbeitsweise des Sinusknotens aus nicht genau bekannten Gründen gestört. Der Sinusknoten produziert sowohl zu langsame als auch zu schnelle Impulse. Eine der Auswirkungen einer solchen Funktionsstörung des Sinusknotens ist Vorhofflimmern. Daneben können aber auch extrem langsame Herzschläge auftreten.
- Perikarditis: Es handelt sich um eine Entzündung des Herzbeutels, der das Herz umgibt. Die Entzündung kann auf die elektrischen Strukturen des Herzens und so auch auf den Sinusknoten übergreifen und diesen schädigen.
- Oft tritt Vorhofflimmern nach Herzoperationen auf. Dabei spielt es in der Regel keine Rolle, welche Operation durchgeführt wurde (Bypass-, Klappen-Operation o.ä.). Diese Form des Vorhofflimmern hört in aller Regel in unterschiedlichem Abstand zur Operation von selber wieder auf und tritt nicht wieder erneut in Erscheinung. Dies betrifft allerdings nicht jedes Vorhofflimmern nach einer Operation. Wenn ein Mensch schon vor der Operation Vorhofflimmern hatte ist die wahrscheinlichkeit, daß dieses nach der Operation aufhört oder sogar durch die Operation beendet wird sehr gering.
Bei manchen Menschen, die, aus welchen Gründen auch immer, die Neigung zum Vorhofflimmern haben kann eine solche Rhythmusstörung durch bestimmte Reize ausgelöst werden. Weil viele dieser Reize bei intensivem Lebenswandel auftreten (um es freundlich zu formulieren) nennt man das solchermaßen ausgelöste Vorhofflimmern auch "holiday heart" (=engl.: "Ferien-Herz"). Manche Menschen können ihre Attacken mit Vorhofflimmern vermeiden oder seltener auftreten lassen, wenn sie die auslösenden Reize weg lassen. Zu solchen Reizen gehören:
- Alkohol
- Coffein (Kaffee)
- Übermäßiges Essen
Symptome
Nicht jeder Mensch empfindet Vorhofflimmern gleich, die Symptome und Beschwerden variieren vielmehr von Mensch zu Mensch.
Die meisten Menschen fühlen sich irgendwie unwohl. Einige Menschen fühlen von ihrer Herzrhythmusstörung aber auch gar nichts.
Das häufigste Symptom ist Herzklopfen und das Gefühl, als würde das Herz rasend schnell schlagen. Dies verursacht Angst und die Betroffenen haben oft das Gefühl, einen Herzinfarkt zu bekommen oder sterben zu müssen.
Viele Menschen empfinden das Gefühl eines unregelmäßig schlagenden Herzens.
Einige Menschen werden beim Auftreten ihres Vorhofflimmerns schwindelig oder sogar ohnmächtig.
Andere Symptome sind allgemeine körperliche Schwäche, das Gefühl, keine Energie oder Kraft zu haben, Luftnot bei Anstrengungen oder Brustschmerzen. Bei einigen Menschen kommt es während des Vorhofflimmerns oder nach dem Ende einer Attacke dieser Rhythmusstörung zu vermehrtem Harndrang.
Wann sollte man einen Arzt aufsuchen?
Wenn
- Sie einen unregelmäßig Herzschlag beobachten und bei Ihnen schon einmal Vorhofflimmern aufgetreten ist und
- Sie deshalb schon vom Arzt untersucht und früher vielleicht auch schon behandelt worden sind und wenn Sie
- keine Brustschmerzen,
- keine Luftnot
- keinen Schwindel und
- keine Ohnmacht erlitten haben
sollten Sie etwa 24 Stunden nach Beginn eines erneuten Anfalls zum Arzt gehen, wenn die Rhythmusstörung dann nicht von selber aufgehört hat.
Wenn Sie
- einen unregelmäßigen Herzschlag feststellen und Sie wegen Vorhofflimmern mit Medikamenten behandelt werden
- Symptome wie Brustschmerzen, Luftnot, Schwindel bemerken oder sogar einen Ohnmachtsanfall erlitten haben
- bemerken, daß die Symptome des neuen Anfalls anders als bei früheren Anfällen sind
sollten Sie Ihren Hausarzt oder Kardiologen sofort aufsuchen. Wenn die Rhythmusstörung an Feiertagen oder am Wochenende auftritt sollten Sie sich sofort ins Krankenhaus begeben. Fahren Sie nicht selber mit dem Auto, sondern lassen sie sich bringen, denn die Rhythmusstörung kann Ihre Fahrtüchtigkeit erheblich beeinträchtigen.
Rufen Sie Ihren Hausarzt oder Kardiologen an, wenn Sie Fragen zu Ihren Medikamenten oder zur Dosierung haben, in der Sie sie einnehmen sollen.
Verständigen Sie sofort den Notarzt der Feuerwehr (Tel.: 112), wenn Sie eine der folgenden Symptome haben:
- starke Luftnot
- Brustschmerzen
- Ohnmachtsanfall
- starke körperliche Schwäche
- starken Schwindel
- Lähmungen an Armen oder Beinen
- plötzlich auftretende Sehstörungen oder sogar Blindheit auf einem Auge
Nicht immer, wenn Sie das Gefühl unregelmäßigen Herzschlages haben liegt Vorhofflimmern vor. Und nicht immer müssen Sie solche Empfindungen sofort vom Arzt untersuchen lassen. Wenn Sie aber häufig oder sogar durchgehend das Gefühl unregelmäßigen Herzschlages haben und Sie vielleicht am Handgelenk sogar einen niedrigen oder schnellen Puls tasten sollten Sie unbedingt einen Arzt aufsuchen.
Untersuchungen
In vielen Fällen wird Ihr Hausarzt entscheiden, daß es zur Klärung der Art und Ursache Ihres Herzstolperns notwendig ist, sich von einem Spezialisten für Herzkrankheiten (Kardiologen) untersuchen zu lassen und er wird Sie zu einem solchen Arzt überweisen. Hier werden Untersuchungen durchgeführt, zu denen die folgenden gehören können:
Elektrokardiogramm (EKG)
 Das EKG ist die wichtigste Untersuchung, um Vorhofflimmern festzustellen. Es kann unterscheiden, ob vielleicht andere Formen von Herzrhythmusstörungen vorliegen, die sich für den Betroffenen ähnlich bemerkbar machen wie Vorhofflimmern. Manchmal zeigt das EKG auch, ob Herzkrankheiten vorliegen, die das Vorhofflimmern ausgelöst haben, z.B. ein alter Herzinfarkt.
Das EKG ist die wichtigste Untersuchung, um Vorhofflimmern festzustellen. Es kann unterscheiden, ob vielleicht andere Formen von Herzrhythmusstörungen vorliegen, die sich für den Betroffenen ähnlich bemerkbar machen wie Vorhofflimmern. Manchmal zeigt das EKG auch, ob Herzkrankheiten vorliegen, die das Vorhofflimmern ausgelöst haben, z.B. ein alter Herzinfarkt.
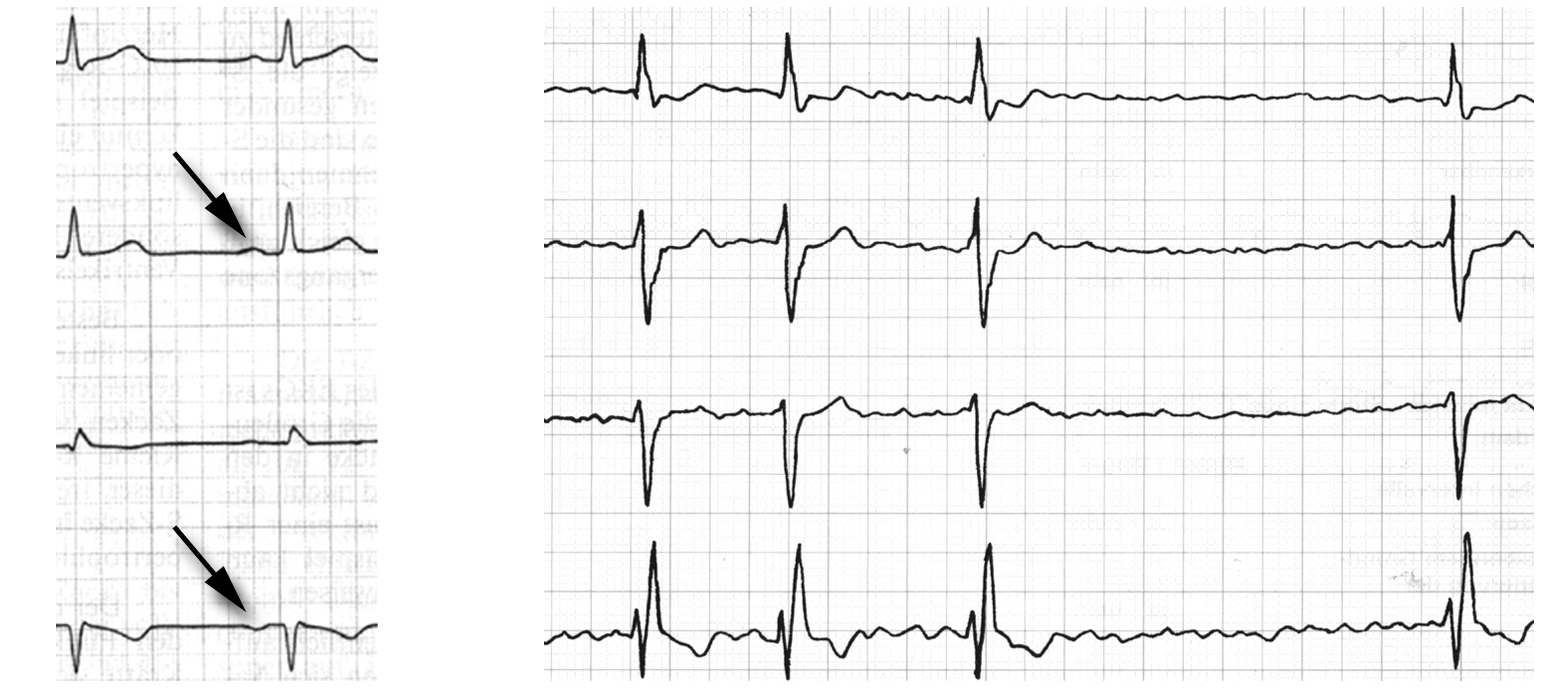
Erklärung der Abbildung links: Linker Teil des Bildes normaler regelmäßiger Sinusrhythmus; die Pfeile markieren die Aktionen der Vorkammern (P-Welle). rechts: Vorhofflimmern. Beachten Sie die gezackelte Linie zwischen den großen Zacken.
Man erkennt das Vorhofflimmern an den unregelmäßigen, rasenden Wellen der Vorkammern (P-Wellen) und an der Unregelmäßigkeit der Herzkammerschläge (Abb. oben).
Röntgenuntersuchung des Brustkorbes
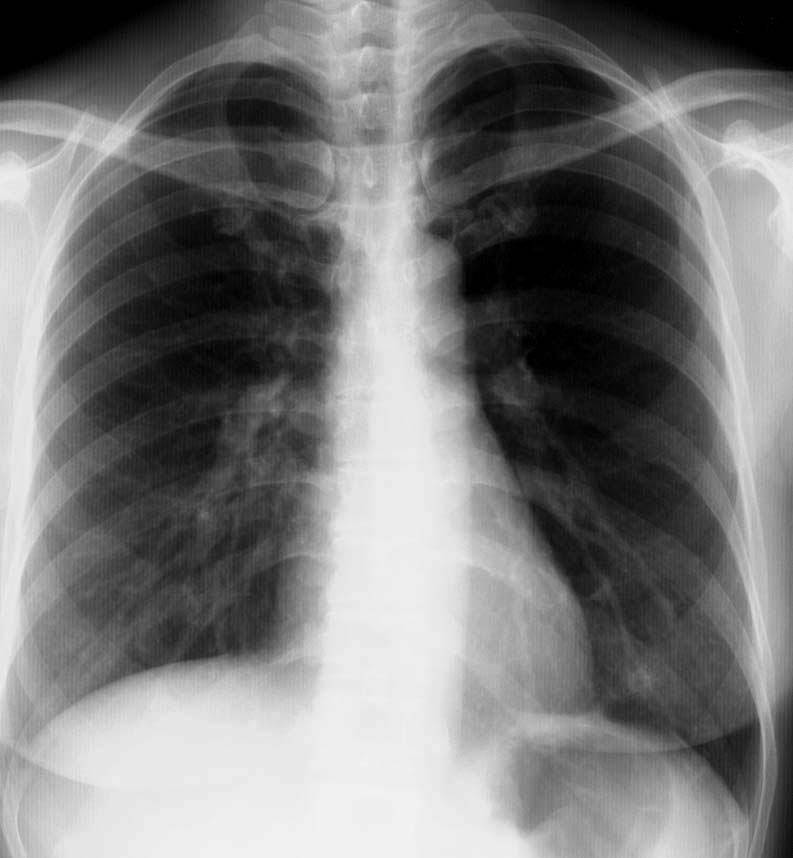 Diese Untersuchung gehört ebenfalls zu den Grunduntersuchungen bei jedem Patienten mit neu aufgetretenem Vorhofflimmern.
Diese Untersuchung gehört ebenfalls zu den Grunduntersuchungen bei jedem Patienten mit neu aufgetretenem Vorhofflimmern.
Man kann auf einem solchen Brust-Röntgenbild die Größe und die Form des Herzens erkennen, evtl. Lungenkrankheiten feststellen und sehen, ob sich Wasser in den Lungen gebildet hat. Gerade eine solche Wasseransammlung in den Lungen (= Lungenstauung) kann eine Auswirkung des Vorhofflimmerns sein, wenn die Herzkammern zu schnell oder zu langsam arbeiten.
Links sehen Sie ein normales Röntgenbild.
Das Röntgenbild besagt in aller Regel nichtrs über die Ursache des Vorhofflimmerns, sondern zeigt "nur" die Auswirkungen (z.B. Wasseransammlung in den Lungen) an.
Echokardiogramm
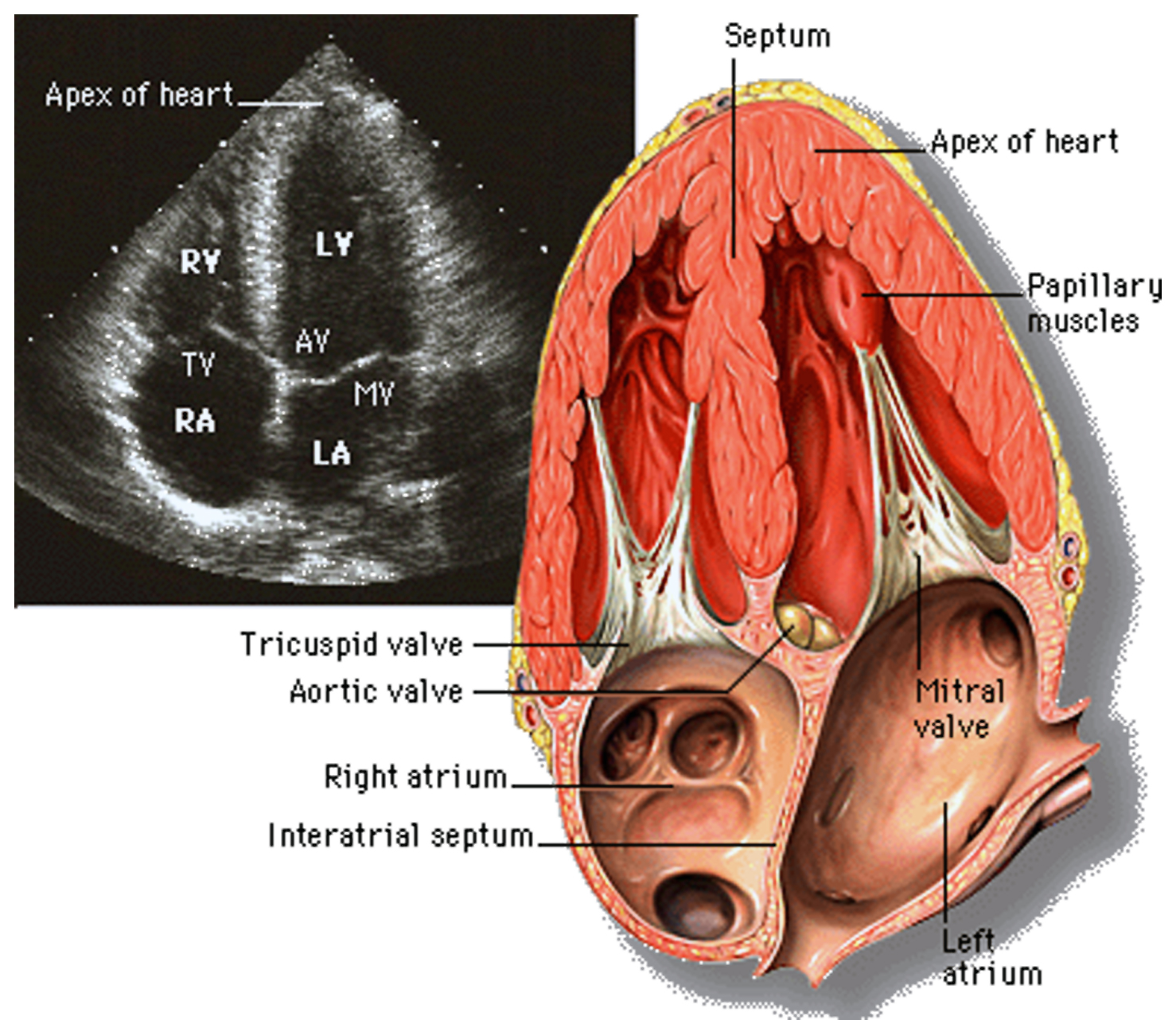 Auch die Ultraschalluntersuchung des Herzens (siehe Bild links) ist eine sehr wichtige Untersuchung.
Auch die Ultraschalluntersuchung des Herzens (siehe Bild links) ist eine sehr wichtige Untersuchung.
Man kann mit der Echokardiographie die Größe der einzelnen Herzkammern, die Dicke der Herzmuskelwände, die Pumpkraft der linken Herzkammer und die Herzklappen untersuchen. Der Arzt sucht mit dieser Untersuchung nach der möglichen Ursache des Vorhofflimmerns, z.B. Herzklappenfehler, Herzmuskelschwäche oder Verdickungen der Herzwände infolge eines erhöhten Blutdruckes.
Man kann in einem Echo aber auch feststellen, wie groß die Vorkammern des Herzens sind. Diese Information kann wichtig zur Beantwortung der Frage sein, ob man die Herzrhythmusstörungen durch Medikamente oder einen Elektroschock wieder beseitigen kann oder ob mit einem Rückfall zu rechnen ist.
Langzeit-EKG
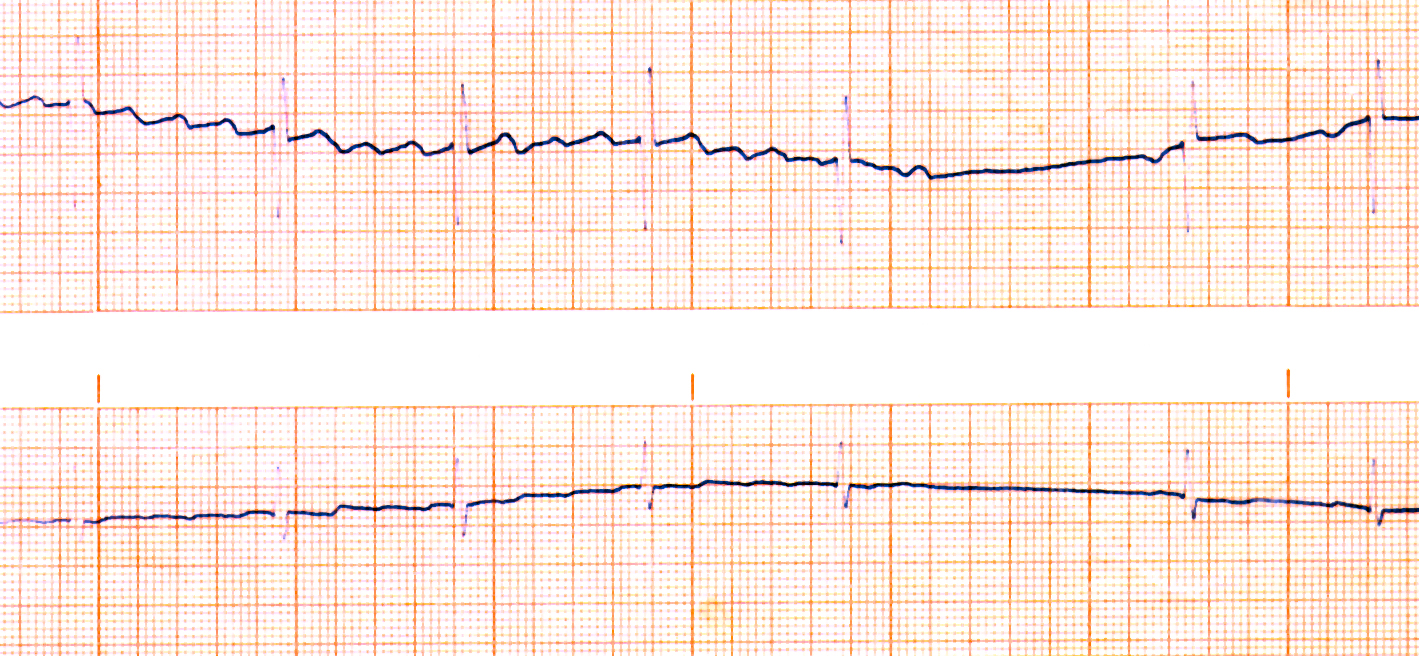 Mit einem Langzeit-EKG werden die Herzschläge für die Dauer eines ganzen Tages oder sogar noch länger aufgezeichnet. Die Untersuchung dient dazu, intermittierendes Vorhofflimmern zu erkennen. Wenn ein Patient darüber berichtet, daß er immer wieder Herzstolpern und Herzrasen verspürt, die Untersuchungen beim Arzt aber keine Auffälligkeiten im EKG zeigen kann ein Langzeit-EKG sinnvoll sein. Es zeigt dann manchmal, daß es nur während kurzer Zeiten des Tages zum Vorhofflimmern kommt und während des Rests des Tages normaler Herzrhythmus vorliegt (siehe Abbildung mit dem Übergang von Vorhofflimmern in Sinusrhythmus). Tritt die Herzrhythmusstörung selten auf kann das Langzeit-EKG das Vorhofflimmern nicht erfassen, sodaß man in diesen Fällen auf andere EKGs wie Loop- oder Ereignis-Rekorder zurück greift.
Mit einem Langzeit-EKG werden die Herzschläge für die Dauer eines ganzen Tages oder sogar noch länger aufgezeichnet. Die Untersuchung dient dazu, intermittierendes Vorhofflimmern zu erkennen. Wenn ein Patient darüber berichtet, daß er immer wieder Herzstolpern und Herzrasen verspürt, die Untersuchungen beim Arzt aber keine Auffälligkeiten im EKG zeigen kann ein Langzeit-EKG sinnvoll sein. Es zeigt dann manchmal, daß es nur während kurzer Zeiten des Tages zum Vorhofflimmern kommt und während des Rests des Tages normaler Herzrhythmus vorliegt (siehe Abbildung mit dem Übergang von Vorhofflimmern in Sinusrhythmus). Tritt die Herzrhythmusstörung selten auf kann das Langzeit-EKG das Vorhofflimmern nicht erfassen, sodaß man in diesen Fällen auf andere EKGs wie Loop- oder Ereignis-Rekorder zurück greift.
Ein weiterer Grund zur Durchführung eines Langzeit-EKG liegt bei Patienten mit chronischem Vorhofflimmern vor. Hier will der Arzt nicht nach dem Vorhofflimmern selber suchen (er weiß ja schon, daß Sie es haben), sondern hier will er feststellen, wie schnell die Herzkammer schlägt. Vorhofflimmern hat die Neigung, die Herzkammern zu schnell oder zu langsam anzutreiben. Mit Hilfe des Langzeit-EKG kann man solche Phasen zu langsamen Herzschlages (= Bradykardie) oder zu schnellen Herzschlages (= Tachykardie) erkennen und entscheiden, ob Medikamente zur Verlangsamung des Herzschlages eingesetzt werden müssen oder ob sogar ein Herzschrittmacher notwendig ist.
Belastungs-EKG
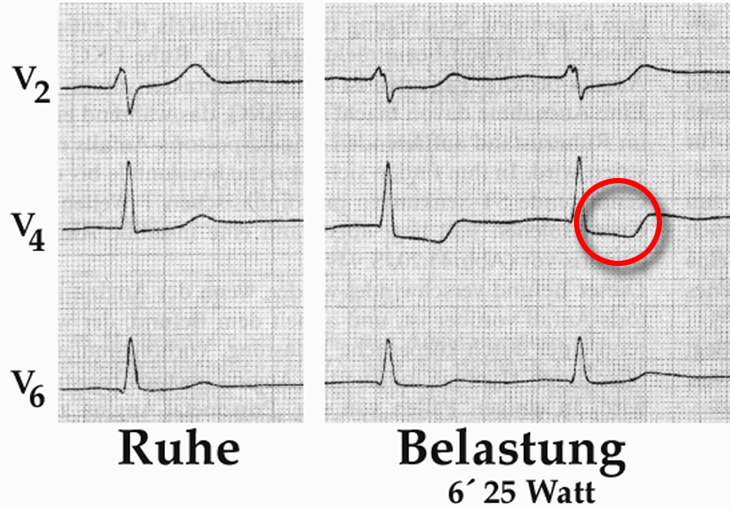 Das Belastungs-EKG zeigt dem Arzt, ob vielleicht eine Durchblutungsstörung des Herzens vorliegt, die Ursache des Vorhofflimmerns ist (Abbildung).
Das Belastungs-EKG zeigt dem Arzt, ob vielleicht eine Durchblutungsstörung des Herzens vorliegt, die Ursache des Vorhofflimmerns ist (Abbildung).
Es zeigt auch, wie das Herz mit Vorhofflimmern auf körperliche Belastungen reagiert und ob es nicht vielleicht zu schnell und zu rasend schlägt. Diese Erkenntnis ist für den Arzt wichtig, wenn er überlegen soll, mit welchen Medikamenten er Sie behandeln soll. Wenn ein Mensch mit Vorhofflimmern nämlich unter Belastung einen überschießend schnellen Herzschlag bekommt vermindert sich seine körperliche Leistungsfähigkeit und er bekommt Luftnot oder wird körperlich schwach. In solchen Fällen kann der Einsatz bestimmter Medikamente zur Bremsung des Herzschlages helfen, die körperliche Leistungsfähigkeit zu verbessern.
Erklärung der Abb.: Man erkennt die spitzen Zacken, die den Schlag der Herzkammern anzeigen. Nach diesen Zacken folgt die sog. ST-Strecke. In diesem Belastungs-EKG verläuft diese ST-Strecke abfallend nach unten (siehe Pfeil). Dieser Kurvenverlauf stellt einen dringenden Verdacht auf das Vorliegen einer Durchblutungsstörung des Herzmuskels dar und sollte weiter abgeklärt werden (Es gibt andere Ursache für solchen Kurvenverläufe, die im Kapitel "Belastungs-EKG" beschrieben werden.)
Herzkatheteruntersuchung
Eine Herzkatheteruntersuchung zählt nicht zu den Grunduntersuchungen bei Vorhofflimmern. Sie wird dann eingesetzt, wenn aufgrund der Beschwerden eines Patienten oder z.B. aufgrund der Ergebnisse des Belastungs-EKGs oder Echokardiogramms der Verdacht auf eine Durchblutungsstörung (= koronare Herzkrankheit), eine Erkrankung des Herzmuskels oder einen Herzklappenfehler vorliegt. Lesen sie Einzelheiten über eine Herzkatheteruntersuchung in unserer Broschüre "Was Sie über eine Herzkatheteruntersuchung wissen sollten".
Blutuntersuchungen
Es gibt keine Blutuntersuchungen, die zeigen, ob jemand Vorhofflimmern hat oder nicht. Solche Untersuchungen sollen vielmehr der Suche nach den Ursachen der Herzrhythmusstörung dienen. Sie sind daher Grunduntersuchungen bei jedem Menschen mit Vorhofflimmern. Wenn jemand schon Vorhofflimmern hat und Medikamente einnehmen muß dienen bestimmte Blutuntersuchungen dazu, zu überprüfen, ob genügend Medikamente im Blut vorhanden sind. Bei Menschen mit Vorhofflimmern werden die folgenden Bestimmungen durchgeführt:
- Blutbild: Hier werden die zellulären Bestandteile des Blutes (rote und weiße Blutkörperchen) und die Menge des roten Blutfarbstoffes (Hämoglobin) untersucht. Festgestellt werden soll das evtl. Vorliegen einer Blutarmut (= Anämie) oder die Vermehrung der weißen Blutkörperchen bei Entzündungen.
- Troponin-Test: Dies ist eine Untersuchung, mit der man nach Verletzungen und Schädigungen des Herzmuskels sucht. Der Test ist nur dann sinnvoll, wenn das Vorhofflimmern plötzlich aufgetreten ist und es im Beschwerdebild eines Menschen oder in seinem EKG Anzeichen dafür gibt, daß eine Durchblutungsstörung des Herzens vorliegen könnte und das Vorhofflimmern im Zusammenhang mit einem frischen Herzinfarkt aufgetreten ist.
- Digitalis-Spiegel: Mit diesem Labortest stellt man fest, wieviel Digitalis (= Herzmedikament) sich im Blut befindet. Die Untersuchung soll die Frage beantworten, ob der Mensch genügend Digitalis einnimmt, um das schnelle Herzrasen beim Vorhofflimmern zu unterdrücken. Sie soll aber auch klären, ob nicht zuviel Digitalis im Blut ist, denn auch eine Digitalis-Überdosierung kann Vorhofflimmern auslösen.
- INR (= International Normalized Ratio): Wenn Sie Marcumar® einnehmen müssen ist dies der Blutwert, mit dem man feststellt, ob genügend Marcumar eingenommen worden ist, um das Blut zu verdünnen und um den Betroffenen vor der gefährlichsten Komplikation des Vorhofflimmerns, der Embolie zu schützen. Wenn Sie mehr über eine Behandlung mit Marcumar wissen möchten: Lesen Sie unsere Broschüre "Was Sie über Marcumar wissen sollen".
- Blutsalze: Mit dieser Blutuntersuchung wird der Gehalt Ihres Blutes an Natrium und Kalium untersucht. Die Menge dieser Blutsalze kann nicht nur das Auftreten des Vorhofflimmerns beeinflussen, sondern auch Auswirkungen auf die Herzrhythmusmedikamente haben, die Sie wegen des Vorhofflimmerns vielleicht einnehmen müssen. Ein Zuviel oder Zuwenig dieser Salze kann eine Medikamentenbehandlung unter Umständen gefährlich werden lassen.
- Schilddrüsenfunktion: Mit dieser Untersuchung wird geprüft, ob Ihre Schilddrüse normal arbeitet oder ob nicht vielleicht eine Überfunktion der Schilddrüse vorliegt. Eine solche Schilddrüsen-Überfunktion kann nämlich oft Ursache des Vorhofflimmerns sein. Beseitigt man die Schilddrüsen-Funktionsstörung so beseitigt man meistens auch das Vorhofflimmern.
Behandlung
Die Behandlung des Vorhofflimmerns hängt davon ab, welche Form der Rhythmusstörung bei Ihnen vorliegt, welche die Ursache ist und ob vielleicht zusätzliche Krankheiten vorliegen.
Eine Behandlung hat 3 Ziele:
- Sie soll die Geschwindigkeit Ihres Herzschlages normalisieren, indem sie ein zu langsam schlagendes Herz beschleunigt oder ein zu schnell schlagendes Herz bremst.
- Sie soll den normalen regelmäßigen Herzschlag wieder herstellen oder bewahren und
sie soll das Auftreten der gefährlichsten Komplikation des Vorhofflimmerns, den Schlaganfall verhindern.
Viele Untersuchungen, die in den vergangenen Jahren durchgeführt wurden zeigen übereinstimmend, daß eine Behandlung zur Normalisierung des Herzschlages ebenso gut ist wie eine Behandlung zur Beseitigung des Vorhofflimmerns. Sie müssen nämlich bedenken, daß Medikamente, die zur Beseitigung des Vorhofflimmerns eingesetzt werden teilweise beträchtliche Nebenwirkungen haben und viel gefährlicher sein können als die "einfachen" Medikamente, die man zur Normalisierung des Herzschlages einsetzt. Große Untersuchungen an tausenden von Patienten haben gezeigt, daß die Häufigkeit von Schlaganfällen durch Behandlungen zur Beseitigung des Vorhofflimmerns nicht vermindert werden konnten und daß sich auch die Lebensqualität oder die geistige und körperliche Leistungsfähigkeit von Vorhofflimmern-Patienten durch eine solche Behandlung nicht verbessern ließ. Menschen, die Medikamente zur Beseitigung ihres Vorhofflimmerns mußten häufiger im Krankenhaus behandelt werden als Menschen, bei denen das Vorhofflimmern mit Medikamenten zur Normalisierung der Herzfrequenz behandelt wurde.
Auch die Anzahl von Todesfällen war bei denjenigen Menschen, die Medikamente zur Beseitigung des Vorhofflimmerns einnahmen ebenso hoch wie bei denjenigen, bei denen es "nur" um die Normalisierung der Herzfrequenz ging.
Mit anderen Worten: Eine Behandlung zur Normalisierung der Herzfrequenz ist ebenso sicher und zudem viel einfacher als eine Behandlung zur Beseitigung der Rhythmusstörung. Daher wird sie von den meisten zunehmend bevorzugt.
Frequenz-normalisierende Behandlung
Wenn ein Patient ernsthafte Symptome hat (z.B. Angina pectoris, Herzschwäche, Schwindel), die auf einen zu schnellen Herzschlag zu beziehen sind wird der Arzt Sie mit einer Elektroschockbehandlung oder mit bestimmten Medikamenten behandeln, die in der Regel intravenös eingespritzt werden.
Wenn der Patient keine solchen Beschwerden, aber trotzdem einen zu schnellen Herzschlag hat wird eine medikamentöse Behandlung mit Tabletten ausreichend sei. Manchmal ist es notwendig, verschiedene Medikamente miteinander zu kombinieren, um den optimalen Behandlungseffekt zu erreichen.
In sehr seltenen Fällen kann man auch eine Operation oder eine bestimmte Herzkatheterbehandlung durchführen, wenn Medikamente alleine nicht ausreichend wirken, um die Herzfrequenz zu senken.
Wenn das Problem in einer zu langsamen Herzfrequenz besteht ist die Implantation eines Herzschrittmachers unumgänglich.
Elektroschock-Behandlung (= Kardioversion)
Eine solche Elektroschock-Behandlung wird auch "Defibrillation" genannt. Die Behandlung wird im Krankenhaus durchgeführt, wo man sich für 1 – 2 Tage aufhalten muß. Eine Defibrillation oder Kardioversion kann nur durchgeführt werden, wenn
- das Vorhofflimmern erst seit kurzer Zeit (24 – 48 Stunden) besteht oder
- bei länger bestehendem Vorhofflimmern zuvor für 4 Wochen eine ausreichend Behandlung mit Marcumar® durchgeführt worden ist.
Die Vorbehandlung mit Marcumar® ist notwendig, weil sich nach einer Dauer von ca. 48 Stunden erste Gerinnsel im Herzen bilden können, die dann durch den Elektroschock losgelöst werden können und eine Embolie und einen Schlaganfall verursachen können. Bei kürzer andauerndem Vorhofflimmern ist diese Gefahr noch nicht gegeben und man kann sofort defibrillieren.
Eine Kardioversion wird in einer kurzen Vollnarkose, die nur wenige Minuten dauert durchgeführt. Über 2 Metallplatten, die an bestimmten Stellen auf der Brust aufgesetzt werden wird ein Stromstoß an das Herz abgegeben, der die Herzrhythmusstörung unterbricht und das Herz wieder regelmäßig schlagen läßt. Das Verfahren ähnelt den Behandlungen, die sie vielleicht aus dem Fernsehen (z.B. Emergency Room) kennen.
Nach einer Elektroschock-Behandlung muß man für etwa 4 Wochen weiterhin Marcumar® einnehmen, weil die Muskulatur der Vorkammern etwa diese Zeit benötigt, um sich wieder zu erholen und wieder kräftig pumpen kann.
Man spürt von einer Elektroschock-Behandlung keine Schmerzen oder andere unangenehmen Gefühle, allerdings kann es manchmal an den Stellen, auf die die Metallplatten aufgesetzt wurden eine Hautrötung und ein Brennen wie bei einem Sonnenbrand bemerken.
Eine Kardioversion ist sehr erfolgreich: In etwa 90% aller Fälle besteht nach der Behandlung wieder Sinusrhythmus. Der Erfolg der Kardioversion garantiert allerdings nicht, daß das Vorhofflimmern nachfolgend nicht erneut auftritt, weshalb man nach jeder Kardioversion überlegen muß, ob man nicht Medikamente zur Bewahrung des Sinusrhythmus einsetzen muß (siehe unten).
Die Kardioversion ist eine sichere Behandlung, die kaum Komplikationen hat, wenn man die Vorsichtsregeln (sofortiger Elektroschock nur bei erst kurz bestehendem Vorhofflimmern, ansonsten immer Marcumar®-Vorbehandlung notwendig) beachtet.
In einigen Kliniken kann man als Alternative zu einer 4-wöchigen Marcumar®-Vorbehandlung eine bestimmte Ultraschall-Untersuchung (Schluck-Echo oder transösophageales Echo (= TEE)) durchführen, um nach Gerinnseln im Herzen zu suchen. Findet man solche Gerinnsel ist die Marcumar®-Vorbehandlung nicht zu umgehen, findet man aber keine Gerinnsel kann man, unabhängig von der Dauer des Vorhofflimmerns sofort defibrillieren. Eine solche Voruntersuchung gilt heute als zuverlässig und sicher.
Medikamente
Am häufigsten werden Digitalis, Calciumantagonisten und beta-Blocker eingesetzt, um ein zu schnell schlagendes Herz zu verlangsamen. Oft benutzt man diese Medikamente auch, um das erneute Auftreten von Vorhofflimmern zu verhindern; sie sind dabei aber den antiarrhythmisch wirkenden Medikamenten deutlich unterlegen.
- Digitalis (z.B. Novodigal®, Digimerck® oder Lanitop®) wirken hauptsächlich auf den av-Knoten und führen hier zu einer Verlangsamung der durchgeleiteten elektrischen Impulse. Sie haben meistens keinen Einfluß auf das Vorhofflimmern selber, sondern verlangsamen nur durch die Leitungsverschlechterung des av-Knotens die Frequenz der Hauptkammern. Ihre Wirkung entfalten sie nur während körperlicher Ruhe des Menschen. Unter Belastung, wenn der av-Knoten unter der Wirkung von Kreislaufhormonen und dem vegetativen Nervensystem besonders durchlässig wird, wirken sie nicht; hier wirken die beta-Blocker.
- Beta-Blocker (z.B. Concor®, Beloc®, Bisoprolol oder Metoprolol): Diese Medikamente wirken nicht nur auf den av-Knoten, dessen Durchlässigkeit sie vermindern, sondern auch auf die elektrische Aktivität der Vorhöfe. Diese werden ebenfalls verlangsamt. Dadurch kommt es insgesamt zu einer deutlichen Frequenzverlangsamung der Herzkammern. Beta-Blocker wirken nicht nur in körperliche Ruhe, sondern auch unter Belastung. Sie sind heute die bei Vorhofflimmern bevorzugten Medikamente, weil sie zusätzlich den Sauerstoffbedarf des Herzens vermindern und den Blutdruck absenken. Oft werden sie gemeinsam mit Digitalismedikamenten kombiniert, um den optimalen Behandlungseffekt zu erzielen.
Ein spezieller beta-Blocker (Sotalol oder Sotalex®) hat nicht nur eine frequenzsenkende, sondern auch eine rhythmusstabilisierende und antiarrhythmnische Wirkung, weshalb er oft auch zur Beseitigung des Vorhofflimmern oder zur Verminderung von Rückfällen eingesetzt wird (siehe unten).
- Calcium-Antagonisten (z.B. Verapamil, Isoptin®, Dilzem®) wirken ebenfalls ganz überwiegend am av-Knoten, dessen Leitungsfähigkeit sie vermindern, weshalb sie zu einer Verlangsamung der Herzfrequenz führen.
Herzschrittmacher
Schrittmacher wirken ausschließlich zur Behandlung eines zu langsam schlagenden Herzens, wenn der av-Knoten zu langsam leitet oder wenn seine Leitfähigkeit durch eine Operation oder Katheterbehandlung beeinträchtigt wurde. Es gibt Formen des Vorhofflimmerns, die dann auftreten, wenn der natürliche Schrittmacher des Herzens zu langsam arbeitet. In diesen Fällen werden Schrittmacher auch eingesetzt, um Rückfälle von Vorhofflimmern zu verhindern. Dies ist aber nur bei wenigen Menschen der Fall, weshalb der bevorzugte Grund zum Einsatz der Schrittmacher darin besteht, ein zu langsam schlagendes Herz zu beschleunigen und Symptome wie Müdigkeit, Schwäche, Luftnot, Schwindel oder sogar Ohnmachten zu verhindern. Dies gelingt allerdings nur, wenn die gerade genannten Symptome auf das zu langsam schlagende Herz zu beziehen sind.
Herzschrittmacher sind kleine elektronische Geräte, die über 1 oder 2 Kabel mit dem Herzen verbunden sind. Sie geben elektrische Impulse ab, um den Herzmuskel zum Schlagen anzuregen. Die Schrittmacher messen selber, wie schnell das Herz schlägt und werden nur dann aktiv, wenn sie feststellen, daß das Herz zu langsam schlägt. Ist der Herzschlag ausreichend schnell schalten sie sich von selber ab und warten darauf, aktiv zu werden, wenn der Herzschlag zu langsam wird.
Wenn Sie mehr über eine Schrittmacherbehandlung wissen möchten lesen Sie die Broschüre "Was Sie über Herzschrittmacher wissen sollten".
Herzkatheterbehandlung (av-Knoten-Ablation)
In seltenen Fällen gelingt es nicht, ein zu schnell schlagendes Herz mit Medikamenten zu beruhigen und zu verlangsamen. In diesen Fällen kann man den av-Knoten absichtlich zerstören oder derartig schädigen, daß er nur noch wenige elektrische Impulse passieren läßt. Die Behandlung erfolgt im Rahmen einer Herzkatheterbehandlung und wird "av-Knoten-Ablation" genannt. Weil der av-Knoten dabei in der Regel zerstört wird und dadurch überhaupt keine elektrischen Impulse mehr in die Herzkammer gelangen erfordert eine solche Behandlung nahezu immer die gleichzeitige Implantation eines Herzschrittmachers. Daher wird diese Behandlung nur in wenigen Fällen, bei denen keine andere Behandlung hilft, eingesetzt.
Behandlung zur Beseitigung des Vorhofflimmerns oder Stabilisierung des Sinusrhythmus
Bei etwa der Hälfte aller Patienten, bei denen Vorhofflimmern erstmals auftritt springt die Rhythmusstörung von selber innerhalb von 24 – 48 Stunden wieder in Sinusrhythmus um. Trotzdem kann das Vorhofflimmern wiederkehren. In solchen Fällen kann man überlegen, bestimmte Medikamente einzusetzen, die solche Rückfälle verhindern sollen. Das Ziel einer solchen Behandlung besteht also darin, Rückfälle zu verhindern und den normalen Sinusrhythmus zu bewahren. Die Häufigkeit, mit der es zu Rückfällen kommt und wie sie sich bemerkbar machen entscheidet darüber, ob man eine medikamentöse Behandlung einleitet oder nicht. Man nennt eine solche Behandlung "antiarrhythmische Behandlung" und man benutzt dazu die sog. Antiarrhythmika.
Herzrhythmus-Medikamente (Antiarrhythmika)
Die meisten Antiarrhythmika haben unangenehme oder sogar gefährliche Nebenwirkungen, die ihren Einsatz oft begrenzen. Ihr Arzt wird versuchen, die Behandlung so auswählen und zu dosieren, daß der gewünschte Effekt eintritt, ohne daß solche Nebenwirkungen auftreten. Oft ist dies möglich, oft aber auch leider nicht. Beispiele solcher Medikamente sind Cordarex®, Tambocor®, Rytmonorm®, Chinidin®, Rytmodul® oder Sotalex®. Diese Medikamente sind außerordentlich wirksam, haben aber wie erwähnt teilweise erhebliche Nebenwirkungen auf Schilddrüse, Lungen, Augen oder Leber. Sie haben darüber hinaus die unangenehme Nebenwirkung, manche lebensgefährliche Herzrhythmusstörungen erst auszulösen. Daher wird der Arzt solche Medikamente nur nach gewissenhafter Überlegung einsetzen.
Wenn solche Antiarrhythmika eingesetzt werden sind einige Vorsichtsregeln zu beachten:
- Zu Beginn der Behandlung wird der Arzt etwa wöchentliche EKGs anfertigen, um zu überprüfen, wie das Medikament wirkt. Anhand bestimmter Meßwerte im EKG kann er entscheiden, ob die Behandlung weiter fortgesetzt werden kann oder beendet werden kann, weil das Auftreten lebensbedrohlicher anderer Herzrhythmusstörungen oder Blockierungen des av-Knotens drohen. Nehmen Sie diese Medikamente daher stets sehr gewissenhaft ein und ausschließlich in der Dosis, die der Arzt Ihnen genannt hat. Ändern Sie nichts. Wenn Sie die Einnahme einmal vergessen: Nehmen Sie die vergessenen Medikamente keinesfalls am Folgetag zusätzlich zu den anderen Tabletten ein.
- Die Wirkung der Antiarrhythmika bei der Unterdrückung des Vorhofflimmerns kann nicht sicher vorher gesagt werden. Daher ist es sicherheitshalber oft notwendig, eine evtl. Marcumar®-Behandlung für eine Weile fortzusetzen. Ihr Arzt wird Ihnen sagen, wann Sie damit aufhören können, ändern Sie selber nichts!
Wenn Sie unter einer laufenden Behandlung mit Antiarrhythmika erneute Anfälle von Herzstolpern oder Herzrasen bemerken, wenn Sie schwindelig oder sogar kurz ohnmächtig werden: Suchen Sie sofort Ihren Arzt auf, denn hier kann es entweder zum erneuten Auftreten des Vorhofflimmerns oder von bedrohlichen anderen Herzrhythmusstörungen gekommen sein. - Möglicherweise wird Ihr Arzt Ihnen empfehlen, sich unter einer laufenden Behandlung mit bestimmten Antiarrhythmika (meistens Cordarex®) beim Lungen-, Schilddrüsen- und Augenarzt vorzustellen, um nach möglichen Nebenwirkungen der Medikamente zu suchen. Nehmen Sie diese Überwachungstermine und auch evtl. Termine zu Blutabnahmen durch Ihren Hausarzt unbedingt war.
- Manche Medikamente dürfen nur eingesetzt werden, wenn zuvor ausgeschlossen wurde, daß Sie eine Durchblutungsstörung des Herzmuskels (koronare Herzkrankheit) haben. Der Ausschluß einer solchen Krankheit erfordert in der Regel ein Belastungs-EKG, manchmal aber auch eine Myokardszintigraphie, ein Streß-Echo und/oder sogar eine Herzkatheteruntersuchung.
Herzkatheter-Behandlungen (Ablation)
Neben der oben schon genannten av-Knoten-Ablation kann man heute bestimmte Behandlungen mit Hilfe von Herzkathetern durchführen:
Dazu versucht der Arzt zunächst, bestimmte elektrische Bahnen in den Vorkammern zu finden und genau zu lokalisieren. Gelingt eine solche Lokalisation kann man versuchen, diese Bahn durch die Abgabe elektrischer Impulse durch einen Herzkatheter zu verkochen und damit auszuschalten.
Bei diesen Kathetertechniken handelt es sich um neuartige Verfahren, deren genauer Stellenwert heute beim Vorhofflimmern noch nicht sicher abzuschätzen ist. Es wird in einigen Kliniken, die sich auf diese Untersuchungs- und Behandlungstechniken spezialisiert haben, viel experimentiert, um die beste Technik zu entwickeln. Keine der heute bekannten Verfahren ist ohne teilweise ernsthafte Probleme. Diese Probleme beziehen sich nicht nur auf die Behandlung selber, die teilweise mit erheblichen Röntgen-Strahlenbelastungen verbunden sind, sondern vor allem auf mögliche Spätfolgen und auf die Langzeit-Erfolgsquote. In letzter Zeit ist beispielsweise bekannt geworden, daß bei einigen dieser Kathetertechniken Risse in der Wand der Vorkammern aufgetreten sind, die zu tödlichen Komplikationen geführt haben, die Monate nach der eigentlichen Behandlung auftraten. Über die Langzeit-Erfolgsquote werden sehr unterschiedliche Angaben gemacht: Aus einigen Zentren wird berichtet, daß 90% aller Patienten vom Vorhofflimmern geheilt werden konnten, andere Zentren geben eine Heilungsquote von nur etwa 50% an. Sie sollen, bevor Sie sich für eine solche Behandlung konkret interessieren, auf jeden Fall mit Ihrem Kardiologen darüber sprechen und sich dann nur in ein Zentrum überweisen lassen, daß große Erfahrung mit solchen Techniken hat.
Operationen
Man kann versuchen, die Innenhaut der Vorkammern mit netzartig aussehenden Narben zu versehen. Solche Narben ähneln der Struktur eines auf einem Grill gebratenen Fleischstückes. Man nennt diese Operation MAZE-Operation.
Es handelt sich um eine sehr große Operation am offenen herzen, die nicht ohne Risiken ist. Sie wird daher in aller Regel nicht als eigenständige Operation ausgeführt; vielmehr versuchen manche Chirurgen, eine solche MAZE-Prozedur im Rahmen einer aus anderen Gründen notwendigen Operation durchzuführen (beispielsweise im Zusammenhang mit einer Herzklappenoperation).
Das Verfahren gilt als aufwendig, seine Erfolgsquote ist nicht wissenschaftlich untersucht. Versuche, solche netzartigen Narben mit Hilfe von speziellen Kathetertechniken herzustellen befinden sich augenblicklich noch im Experimentalstadium.
Behandlung zur Verhinderung des Schlaganfalls
Menschen mit Vorhofflimmern haben ein 3 – 5mal so großes Risiko, einen Schlaganfall zu bekommen wie Menschen, die kein Vorhofflimmern haben. Die einzige Behandlung zur Verhinderung von Embolien und hierdurch bedingten Schlaganfällen ist eine "Blutverdünnung" mit einem Medikament namens Marcumar®.
Nicht jeder Mensch mit Vorhofflimmern ist gleichermaßen embolie- und schlaganfallgefährdet. Daher muß auch nicht jeder Mensch mit Vorhofflimmern mit Marcumar® behandelt werden. Einer der wichtigsten Risikofaktoren für einen Schlaganfall infolge einer Gehirnembolie ist das Lebensalter eines Menschen. Menschen im Alter von 50 – 59 Jahren haben ein Risiko von etwa 1.5%, während Menschen, die älter als 80 Jahre sind ein Risiko von ca. 30% haben.
Daher folgt ganz grundsätzlich, daß Menschen, immer mit Marcumar® behandelt werden müssen, wenn sie irgendeine andere Herzkrankheit hat und zwar unabhängig davon, ob diese Herzkrankheit in einem ursächlichen Zusammenhang mit dem Vorhofflimmern steht oder nicht.
Für alle anderen Menschen gelten nach den Empfehlungen der großen kardiologischen Fachgesellschaften die sogenannten CHADS2-Kriterien, die vor Kurzem noch aktualisiert wurden (CHA2DS2-VASc). Hier werden für bestimmte Lebensumstände, Vorerkrankungen und Faktoren Punkte vergeben:
- Herzschwäche: 1 Punkt
- Hochdruckkrankheit: 1 Punkt
- Alter: 1 Punkt
- Diabetes (= Zuckerkrankheit): 1 Punkt
- Durchgemachter Schlaganfall: 2 Punkte
Wenn ein Mensch mit Vorhofflimmern nach dieser Liste keinen Punkt hat (0 Punkte) ist eine Marcumar®-Behandlung nicht erforderlich, hat er 2 Punkte oder mehr ist die Marcumar®-Behandlung auf jeden Fall notwendig. Bei 1 Punkt sollte ganz individuell abgewogen werden, ob Marcumar® eingesetzt werden muß oder nicht. Diese Entscheidung fällt ein erfahrener Kardiologe, indem er den Allgemeinzustand des Betroffenen, das eventuelle Vorliegen anderer Risikofaktoren und die Häufigkeit und Schwere des Vorhofflimmerns berücksichtigt.
Alle Menschen, die nicht mit Marcumar® behandelt werden müssen oder bei denen dies nicht möglich ist sollten alternativ mit Aspirin® behandelt werden. Es ist allerdings unter allen Ärzten völlig klar, daß Aspirin® keinerlei Ersatz für Marcumar® ist. Wenn die Notwendigkeit zur Marcumar®-Behandlung besteht kann man es keinesfalls gegen Aspirin® austauschen, denn dies senkt die Emboliegefahr in keiner Weise.
Wenn sie mehr über eine Behandlung mit Marcumar® wissen möchten lesen die Broschüre "Was Sie über eine Behandlung mit Marcumar® wissen sollten".
Probleme bei der Behandlung
Gerade Patienten mit Vorhofflimmern haben die Neigung, wegen der vermeindlichen Erfolglosigkeit Ihrer Behandlung viele Ärzte aufzusuchen. Angesichts der Beschwerden, die Vorhofflimmern oft verursacht und wegen des bedrohlich erscheinenden Charakters dieser Beschwerden ist dies mehr als verständlich. Das gilt besonders deshalb, weil Patienten mit Vorhofflimmern oft jung sind und es innerlich ablehnen, für den Rest ihres Lebens Medikamente einnehmen zu müssen. Ich habe tagtäglich mit Menschen zu tun, die alle möglichen Informationsquellen ausschöpfen (insbesondere das Internet) und hier nach der ultimativen Therapie suchen, die ihre Probleme beseitigt. Auch dies ist mehr als verständlich. Dabei kann es aber Probleme geben:
Oft weiß der eine Arzt, den die Patienten aufsuchen nicht, was der andere Arzt gemacht hat und welches genaue Ergebnis dessen Behandlung hatte. Es gibt zudem viele Behandlungsarten, die aber oftmals den Charakter wissenschaftlicher Versuche haben, ohne daß den Patienten dies immer klar wird. Suchen sie daher, wenn Sie unter Vorhofflimmern leiden, einen Spezialisten für Herzkrankheiten (Kardiologen) auf und lassen sie sich von diesem Arzt beraten. Scheuen Sie sich nicht, in einem Gespräch mit diesem Arzt alle Sie interessierenden Fragen zu stellen und haben Sie auch keine Hemmungen, sich von Ihrem Kardiologen in ein seriös arbeitendes und erfahrenes Zentrum überweisen zu lassen. Bleiben Sie aber bei Ihrem Hausarzt oder bei Ihrem "Haupt"-Kardiologen, dem Sie vertrauen. Glauben Sie nicht, daß er unfähig wäre oder ein schlechter Arzt sei, weil er Sie nicht definitiv von Ihrer Herzrhythmusstörung befreien kann. Wenn Sie sich umhören werden Sie erfahren, daß die Behandlung von Menschen mit Vorhofflimmern weltweit ein Problem ist, dessen Lösung bislang noch keiner Spezialklinik und keinem Spezialisten gelungen ist.
Daher gilt ganz grundsätzlich, daß Sie den Empfehlungen Ihrer Ärzte folgen sollten, wenn sie Ihnen bestimmte Medikamente verordnen oder eine Änderung Ihrer Lebensweise vorschlagen. Das ist die einzige Möglichkeit, um heraus zu finden, ob die Behandlung wirkt oder nicht und die Behandlung des Vorhofflimmern ist oftmals eine Behandlung, die man hinsichtlich ihrer Wirksamkeit bei jedem Menschen ausprobieren muß, weil jeder Mensch anders reagiert. Was bei Ihrem Leidensgefährten funktioniert kann bei Ihnen gefährlich sein und wirkungslos bleiben. Sagen Sie Ihrem Arzt, ob Sie das Gefühl der Besserung Ihrer beschwerden oder nicht. Nur so kann er entscheiden, ob er etwas verändern muß oder nicht.
Wie kann man Vorhofflimmern vorbeugen?
Wenn Sie noch niemals Vorhofflimmern hatten können sie versuchen, es durch eine vernünftige Lebensweise zu verhindern. "Vernünftige Lebensweise" bedeutet, daß Sie Risikofaktoren ausschalten sollten, die zum Vorhofflimmern führen können. Solche Risikofaktoren sind insbesondere die arterielle Hochdruckkrankheit und eine Durchblutungsstörung des Herzens. Daher:
- Hören sie auf, Zigaretten zu rauchen.
- Achten Sie auf ein normales Körpergewicht
- Ernähren Sie sich ausgewogen und vermeiden Sie zu fettes Essen
- Bewegen Sie sich mäßig, aber regelmäßig. 15 - 30 Minuten täglich sind ausreichend und es muß nicht immer ein Dauerlauf oder Jogging sein
- Lassen sie Ihren Blutdruck und Ihr Blutcholesterin in regelmäßigen Abständen kontrollieren und falls notwendig auch konsequent behandeln.
- Trinken Sie nicht zuviel Kaffee, denn das Coffein kann zum Vorhofflimmern führen.
Wenn Sie schon Vorhofflimmern gehabt haben und vielleicht dazu neigen, wiederholte Attacken zu bekommen:
- Versuchen Sie herauszufinden, welche Umstände die Herzrhythmusstörungen auslösen und vermeiden sie diese. Es gibt Menschen, die solche auslösenden Ursachen kennen. Das eindruckvollste Beispiel ist ein Mann, den ich kenne, der sein Vorhofflimmern nur dann bekommt, wenn er wein eines bestimmten Weingutes trinkt. Wenn er den Wein anderer Bauern trinkt passiert nichts. In solchen Fällen ist es einfach, die auslösende Ursache zu identifizieren und zu vermeiden. Die meisten Menschen mit intermittierendem Vorhofflimmern können solche Ursachen aber nicht finden und werden daher auch keine Möglichkeit haben, den Auslöser weg zu lassen.
- Wenn Sie keinen Auslöser finden: Achten sie darauf, die Behandlungsempfehlungen Ihres Arztes einzuhalten. Ändern Sie nichts an der Therapie, ändern Sie die Medikamentendosis nicht und nehmen Sie die medikamente zu den vom Arzt empfohlenen Zeiten ein.
- Folgen Sie den Empfehlungen Ihres Arztes in Bezug auf Kontrolluntersuchungen. Nur so können sie vermeiden, daß u.U. gefährliche Nebenwirkungen der Therapie auftreten.
Denken Sie daran:
Vorhofflimmern ist, wenn es gut behandelt wird, keine gefährliche Krankheit, obwohl sie äußerst lästig sein kann. Sie ist aber nur solange ungefährlich, wie sie ausreichend behandelt wird und solange Sie vor ihrer gefährlichsten Komplikation, dem Schlaganfall geschützt werden. Suchen Sie daher, wenn Sie unter Vorhofflimmern leiden immer einen Arzt auf, der sich mit der Behandlung von Herzkrankheiten gut auskennt und halten Sie sich an seine empfehlungen.
Die gefährlichste Komplikation des Vorhofflimmerns ist der Schlaganfall. Oft kann man nur vor dieser schrecklichen Komplikation bewahrt werden, wenn man eine Blutverdünnung mit Marcumar® durchführt. Niemand nimmt gerne Marcumar® ein und viele haben Angst davor. Aber: Ein Schlaganfall wird Ihr Leben viel radikaler verändern als es die Marcumar®-Behandlung tut. Die Folgen eines Schlaganfalls sind nicht mehr zu reparieren!