Elektrophysiologische Untersuchung ("EPU")
= Untersuchung der elektrischen Funktion des Herzens
Sie bekommen die Version dieses eBooks (Band 12 der eBook-Reihe) in verschiedenen Formaten:
- padBook (für iPad und epub3-fähige eBook-Reader)
- phoneBook (für smartPhones)
- Paperwhite (für Kindle Paperwhite)
Prinzip
Herzrhythmusstörungen sind teilweise flüchtige Ereignisse, die nicht immer dann auftreten, wenn ein Mensch zur Abklärung von Schwindel oder Ohnmachtsanfälle zum Arzt geht oder kommt. Die elektrophysiologische Untersuchung (= EPU) wird eingesetzt, um in diesen Fällen Herzrhythmusstörungen zu provozieren, ihre Art und ihr Wesen genauer zu bestimmen und die erforderliche Behandlung wählen zu können.
Elektrophysiologische Untersuchungen werden bei verschiedenen Patientengruppen und aus unterschiedlichen Gründen heraus durchgeführt:
- Bei manchen Patienten (z.B. nach überstandenem Herzinfarkt oder bei schweren Erkrankungen des Herzmuskels) besteht ein erhöhtes Risiko, am plötzlichen Herztod infolge von zu sterben. Die EPU wird bei diesen Patienten dazu eingesetzt, um den Gefährdungsgrad solcher Menschen festzustellen und um rechtzeitig bestimmte Behandlungen durchzuführen und zwar oft auch dann, wenn der Betroffene keinerlei Beschwerden hat.
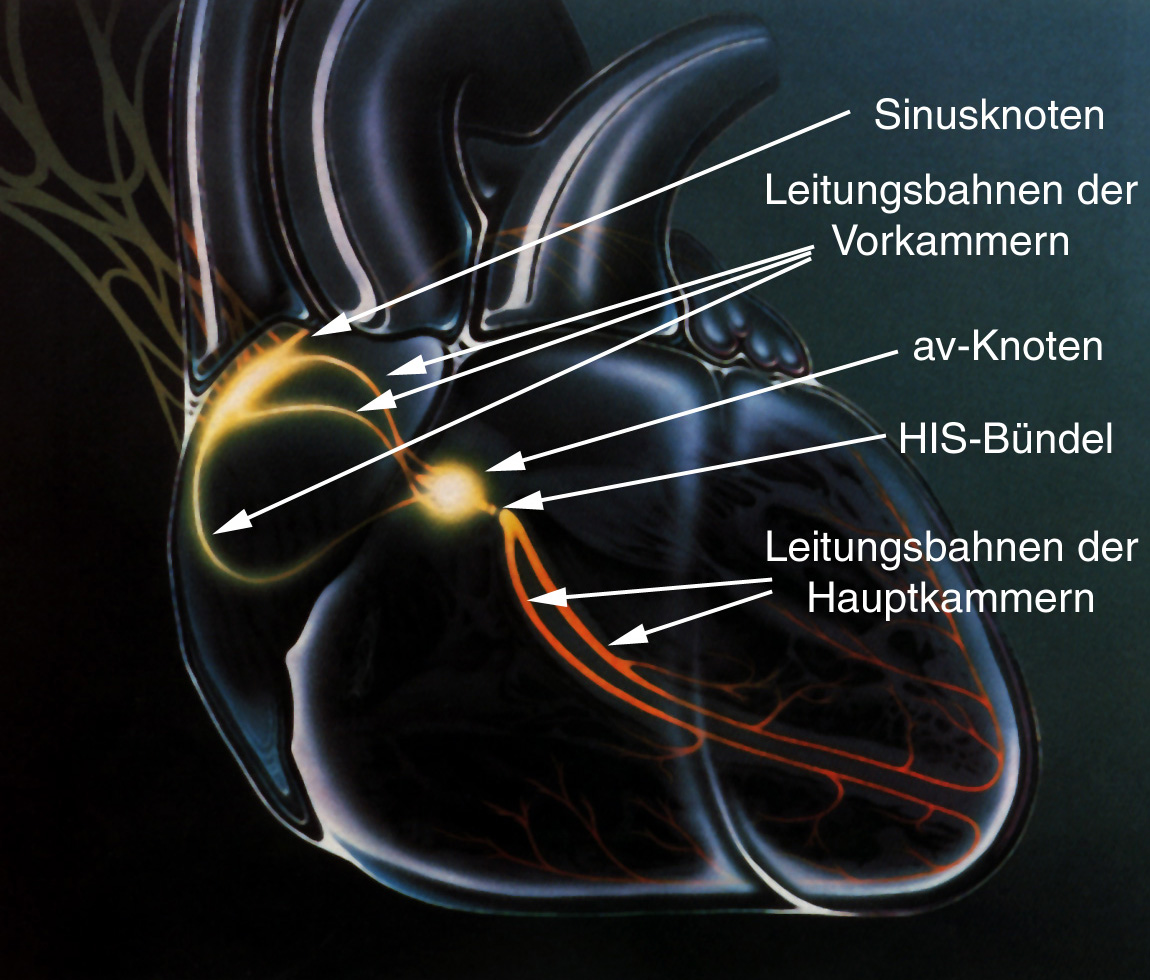
- Bestimmte elektrische Leitungsstörungen des Herzens (siehe eBook über „Herzrhythmusstörungen“) können im normalen EKG nicht erkannt werden. Man benutzt die EPU in diesen Fällen dazu, um die elektrischen Leitungsverhältnisse des Herzens (blockierte, d.h. verzögert leitende Bahn oder unterbrochene Leitungsbahn) zu untersuchen. Zur Übersicht über die verschiedenen elektrischen Strukturen des Herzens: Siehe Abb. 1.
- Bei manchen Patienten mit schweren Schwindel- oder sogar Ohnmachtsanfällen benutzt man elektrophysiologische Untersuchungen, um bei Auffälligkeiten im normalen EKG danach zu suchen, ob an bestimmten Stellen des elektrischen Leitungssystem des Herzens Blockierungen oder Unterbrechungen vorliegen. Diese könnten die Ursache des Schwindels oder der Ohnmacht sein, sodaß z.B. die Implantation eines Herzschrittmachers notwendig werden kann.
- Und schließlich kann man eine EPU dazu benutzen, um im Falle bestimmter Herzrhythmusstörungen (z.B. Vorhofflimmern oder ventrikuläre Tachykardien) genau zu untersuchen, aus welcher Ecke des Herzens die Rhythmusstörung kommt, d.h. um den Ursprung der Rhythmusstörung zu lokalisieren, um nachfolgend entscheiden zu können, wie man diese Rhythmusstörungen am besten behandeln kann.
 |
| Abb. 1 |
Je nachdem, welche medizinische Frage zu beantworten ist gibt es verschiedene Untersuchungstypen:
- Bestimmung der Sinusknotenerholungszeit
- HIS-Bündel-Elektrokardiographie
- Programmierte Stimulation
- „Mapping“
Alle elektrophysiologischen Untersuchungen erfordern es, daß spezielle Herzkatheter an bestimmten Stellen innerhalb des Herzens plaziert werden (siehe Durchführung).
Über diese elektrisch leitenden Katheter können dann elektrische Impulse an bestimmte Stellen des Herzens abgegeben werden, ebenso können die elektrischen Impulse an exakt dieser Stelle des Herzens abgeleitet, aufgezeichnet und elektronisch verarbeitet werden (siehe Durchführung).
Um die verschiedenen Verfahren zu verstehen müssen Sie zunächst die normale elektrische Arbeitsweise des Herzens kennen lernen. Sie können viele Einzelheiten über die „Elektrik des Herzens“ in Band 3 der eBook-Reihe über „Aufbau und Funktion des Herzens“ lernen, in der die Bildung und Leitung der elektrischen Impulse des Herzens mit zahlreichen Bildern und Animationen erklärt wird. In etwas schlichterer Form können Sie auch auf dieser Seite der Website etwas über die Elektrik des Herzens lernen.
Bestimmung der Sinusknotenerholungszeit
 |
| Abb. 2 |
 |
| Abb. 3 |
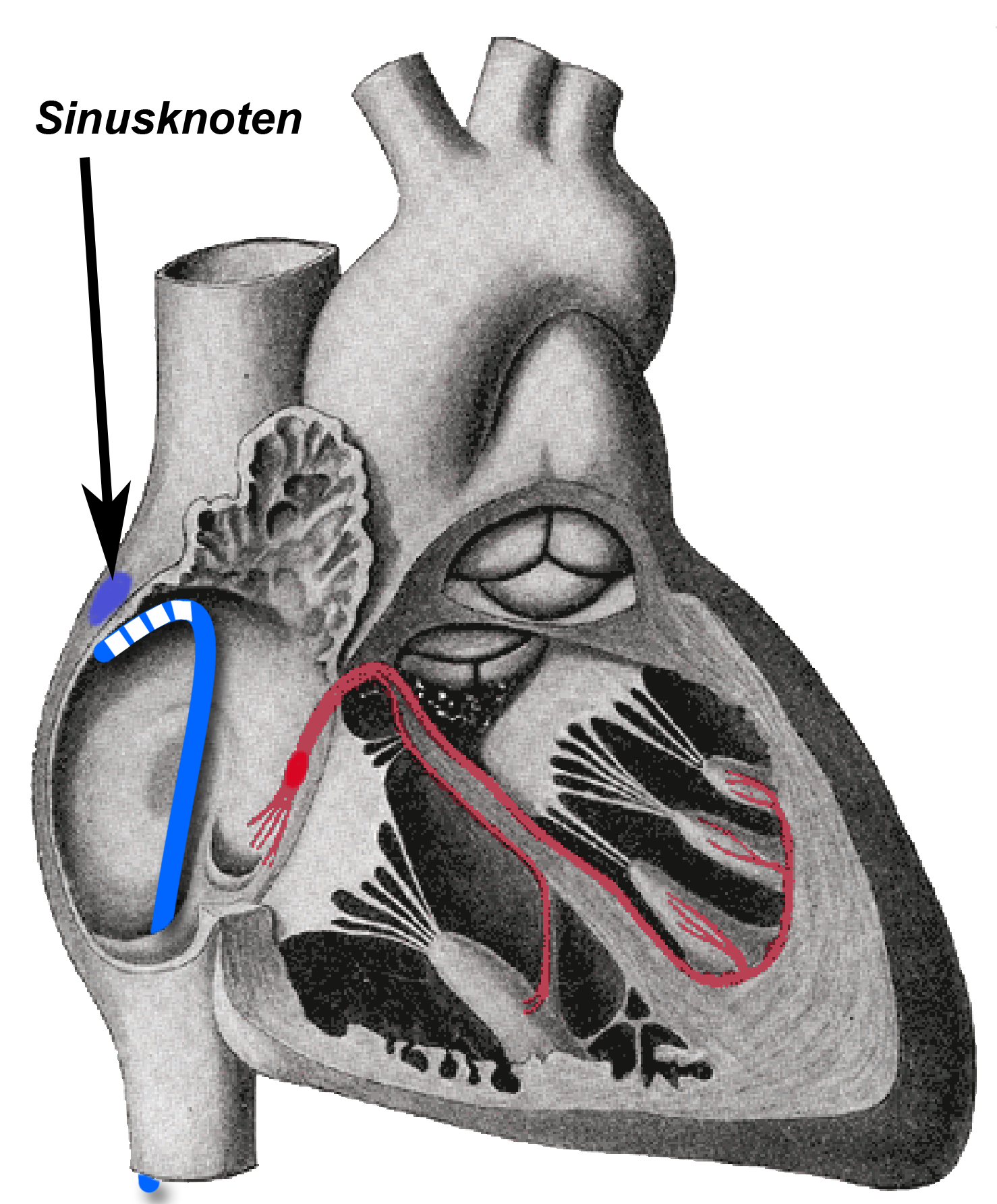
Hierzu wird ein Katheter in die Nähe des Sinusknotens in die rechte Vorkammer eingebracht (Abb.2).
Angeschlossen wird an diesen Katheter ein externer Herzschrittmacher (Abb. 3).
Dieser Schrittmacher gibt nun elektrische Impulse an das Herz ab, die den Herzmuskel an der Stelle, an der der Katheter die Herzwand berührt anregen (= stimulieren).
Da der Ursprung dieses künstlichen elektrischen Impulses in unmittelbarer Nähe des natürlichen Impulses gelegen ist, den der Sinusknoten des Herzens produziert (siehe oben) und weil sich der künstliche Impuls von hier aus durch dieselben Leitungsbahnen wie der natürliche Impuls bewegt sehen die „künstlichen“ Schläge des Schrittmachers im EKG ebenso aus wie die natürlichen Schläge des Sinusknotens.
Der Schrittmacherimpuls bewegt sich aber nicht nur „nach vorne“ in Richtung auf die Wände der Vorkammern, in den av-Knoten hinein und von hier aus in die Wände der Herzkammern; er dringt auch „nach rückwärts“ in den Sinusknoten ein und löscht hier den gerade entstehenden Impuls.
Der Schrittmacher wird nun über 30 Sekunden so eingestellt, daß er nur etwas schneller schlägt als es der Sinusknoten vor dem Einschalten des Schrittmachers tat. Während dieser 30 Sekunden wird der Sinusknoten also künstlich abgeschaltet.
 |
| Abb. 4 |
Schaltet der Arzt nun den künstlichen Schrittmacher aus dann muß der Sinusknoten wieder mit seiner Arbeit beginnen.
Die Zeitdauer vom Abschalten des Herzschrittmachers bis zum 1. eigenen Schlag des Sinusknoten bezeichnet man als die „Sinusknoten-Erholungszeit“.
Nach diesem Versuch wird der Schrittmacher erneut über jeweils 30 Sekunden eingeschaltet, wobei man die Geschwindigkeit der Schrittmacheraktionen von Versuch zu Versuch immer weiter bis zu einer Herzfrequenz von 200/min steigert.
Nach jedem Abschalten des Schrittmachers mißt man die Zeit bis zum Einsetzen der Sinusknotenaktionen. Die längste Zeitdauer ist die Sinusknotenerholungszeit (Abb. 4).
HIS-Bündel-Elektrokardiographie
 |
| Abb. 5 |
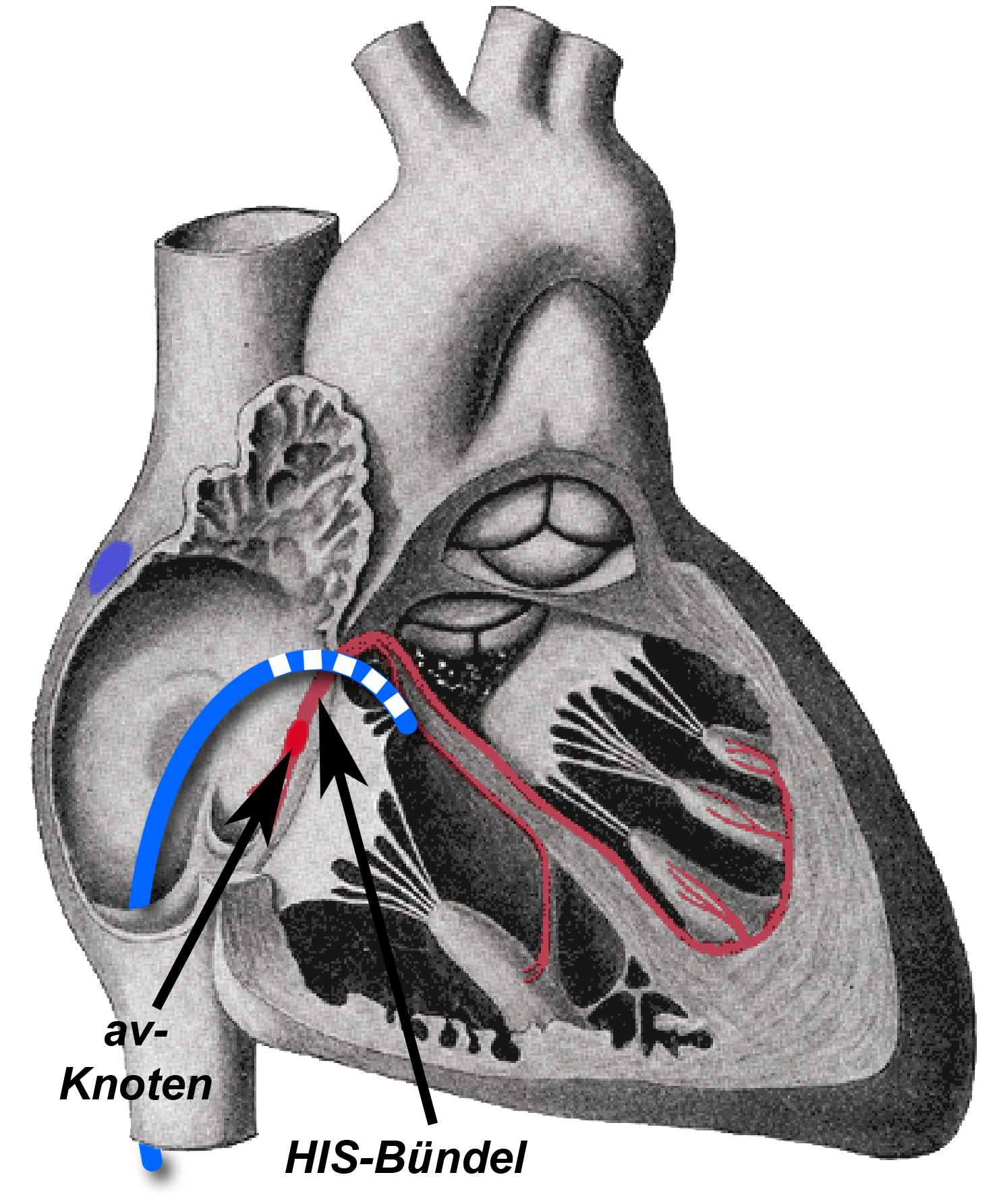
Bei dieser Untersuchung wird das elektrische Signal, das durch das HIS´sche Bündel läuft mit Hilfe eines elektrisch leitenden Katheters abgeleitet und registriert.
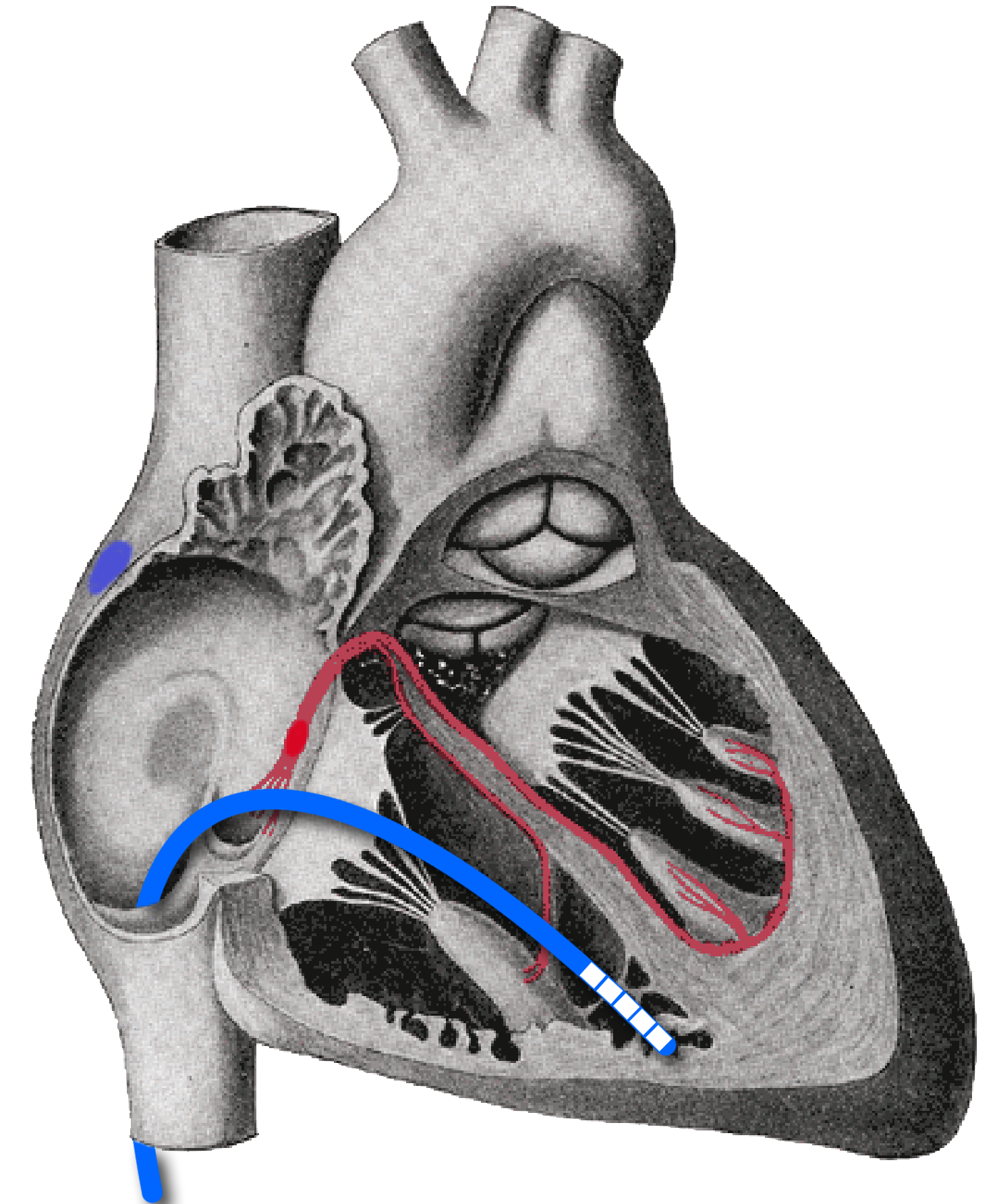
Der elektrische Katheter wird durch die Vene in der Leiste bis ins Herz vorgeschoben und hier mit Hilfe eines Röntgengerätes (ebenso wie bei einer „normalen“ Herzkatheteruntersuchung) in die Nähe des HIS´schen Bündels vorgeführt (Abb. 5).
 |
| Abb. 6 |
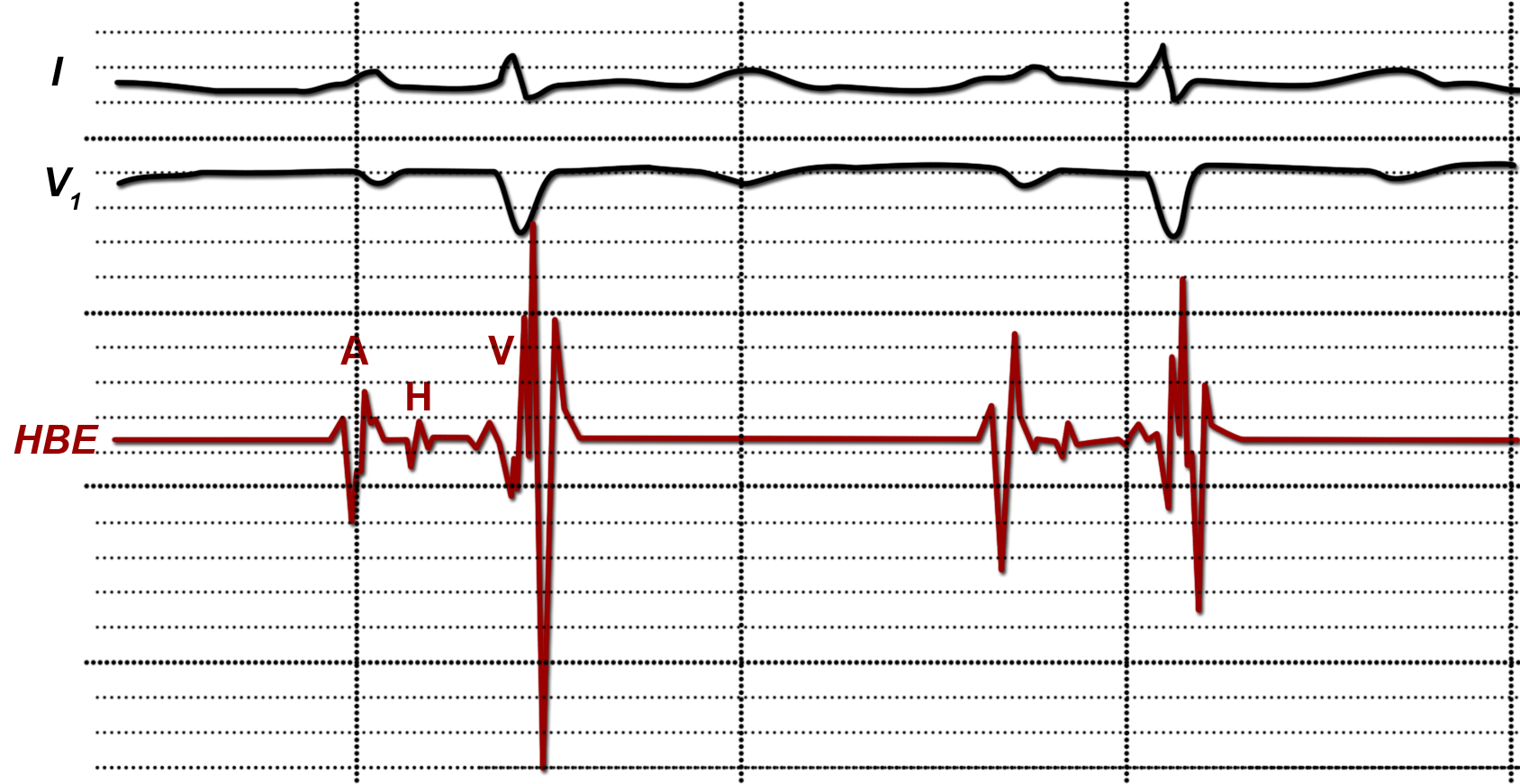
Weil man diese zarte Struktur niemals exakt genau treffen kann trägt der er an seiner Spitze mehrere kleine Metallringe. Einer dieser Ringe wird „per Zufall“ genau über dem HIS-Bündel liegen und über diese Ringelektrode kann man dann die elektrischen Signale ableiten und aufzeichnen.
Man erkennt in diesen Ableitungen den elektrischen Impuls des Vorhofes (A), des HIS´schen Bündels (H) und der Herzkammer (V) und mißt die Zeitspannen zwischen diesen einzelnen Impulsen (Abb. 6).
Aus den jeweiligen Zeiten (A-H-Zeit, H-V-Zeit) kann man Rückschlüsse ziehen, an welcher Stelle des elektrischen Leitungssystems eine Leitungsverzögerung besteht. Diese Kenntnis ist wiederum wichtig, wenn man es bestimmten EKG-Bildern zu tun hat, die befürchten lassen, daß es zu einer vollständigen Unterbrechung der Impulsleitung von den Vor- zu den Hauptkammern kommt (kompletter av-Block) oder wenn man es mit sog. Präexzitationssyndromen zu tun hat.
Bei solchen Präexzitationsyndromen liegen „Kurzschlußverbindungen“ vor, über die die von den Vorkammern kommenden elektrischen Impulse unter Umgehung des av-Knotens direkt in die Herzkammern gelangen oder über die elektrische Impulse von den Haupt- zurück in die Vorkammern gelangen können. Die abnormen elektrischen Bahnen bei solchen Präexzitationsyndromen (z.B. WPW-Syndrom, siehe auch Informationen über Herzrhythmusstörungen) können nämlich die Grundlage für sog. „kreisende Erregungen“ sein, die das Herz zum extrem schnellen Rasen oder sogar zum Herzstillstand bringen können.
Programmierte Stimulation
 |
| Abb. 7 |
Es handelt sich um einen Provokationstest, mit dem geprüft werden soll, ob bei einem Patienten bösartige Herzrhythmusstörungen auftreten können.
Dazu versucht man, durch gezielte Störimpulse, die an den Herzmuskel abgegeben werden solche Herzrhythmusstörungen zu provozieren:
 |
| Abb. 8 |
| Von links aus gesehen zunächst 3 Zusatzimpulse durch den externen Schrittmacher. Dann folgt mit immer geringerem zeitlichem Abstand zur letzten Stimulation ein vorzeitiger Impuls mit immer kürzerem Abstand nach dem letzten regelmäßigen Impuls. Im oberen und mittleren Bild wird durch den Einzelimpuls ein einzelner Extraschlag ausgelöst, im untersten Bild folgt der Einzelimpuls so kurz nach dem letzten regelmäßigen Impuls, daß kein Extraschlag mehr ausgelöst werden kann, weil der Herzmuskel nach dem letzten regelmäßigen Impuls noch elektrisch unerregbar ist. |
Man plaziert dazu einen Elektrokatheter in der rechten Herzkammer (Abb. 7).
Über diesen Katheter werden mit Hilfe eines externen Schrittmachers Störimpulse abgegeben.
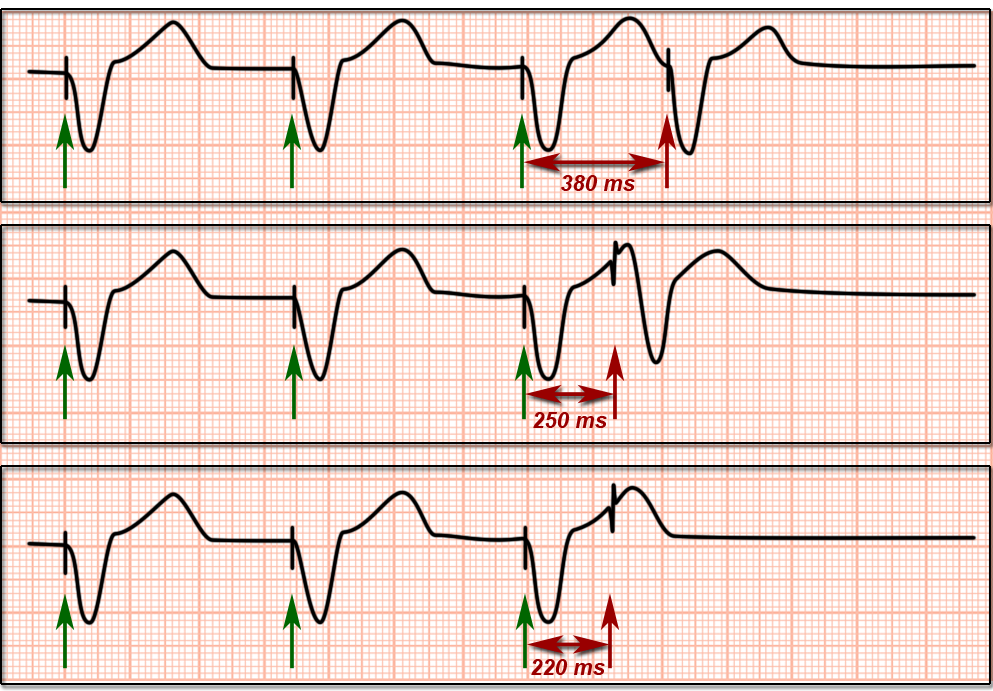
Der 1. dieser zusätzlichen Störimpulse erfolgt mit einem langen Zeitabstand zum vorangehenden Normalschlag. Jeder jede weitere Störimpuls wird dann in der Folge mit einem kürzeren Abstand zum vorangegangenen Normalschlag abgegeben, bis der letzte Störimpuls keine mechanische Antwort des Herzens mehr erzeugt (Abb. 8).
Gelingt es auf diese Weise nicht, eine bösartige Herzrhythmusstörung auszulösen folgt die nächste Untersuchungsstufe:
Ebenfalls mit Hilfe des externen Schrittmachers beschleunigt man den Herzschlag auf 100, 120 und 150/min und gibt dann erneut Einzelimpulse ab, die zunächst in weitem und dann in immer kürzer werdendem Abstand zum letzten „Normalschlag“ abgegeben werden.
 |
| Abb. 9 |
Weil bei diesem Verfahren nur ein einzelner zusätzlicher und vorzeitiger Impuls abgegeben wird nennt man dieses Verfahren „Einfach-Stimulation“.
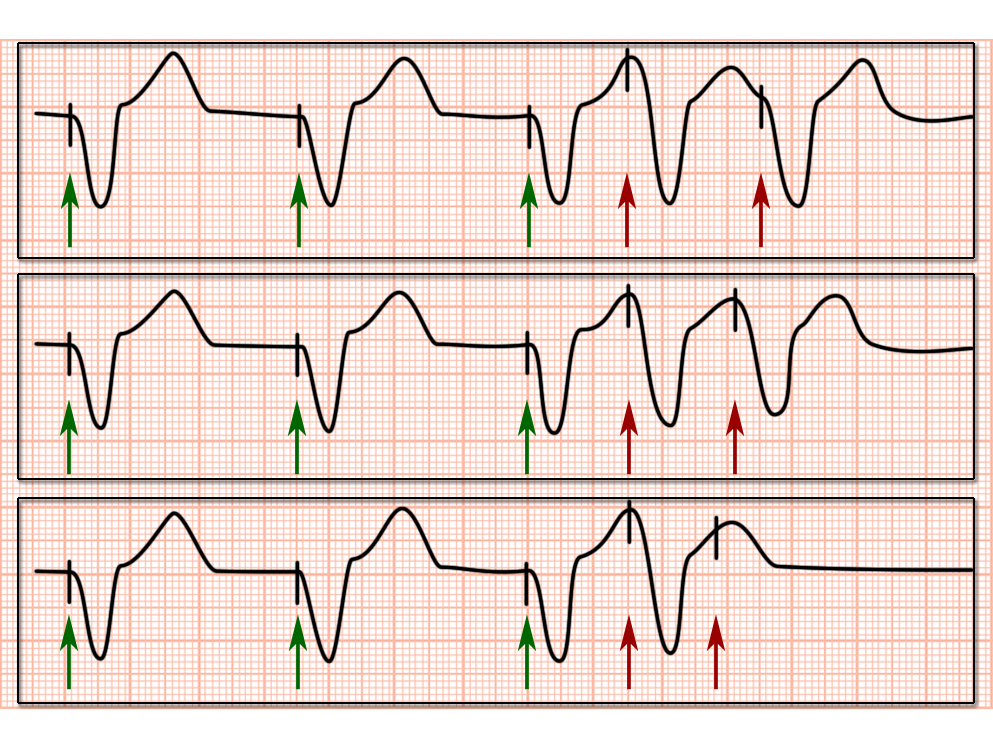
Gelingt es mit dieser Einfach-Stimulation nicht, bösartige Herzrhythmusstörungen auszulösen folgt die nächste Untersuchungsstufe, die „Doppel-Stimulation“ (Abb. 9):
Dazu stellt man zunächst mit Hilfe des externen Schrittmacher wieder eine Herzfrequenz von z.B. 100/min her, den man wieder durch einen einzelnen Impuls (s.o.) stört.
Unmittelbar im Anschluß an diesen Einzelimpuls gibt man dann einen 2. Störimpuls zunächst mit weitem und dann immer kürzerem Intervall zum 1. Impuls ab.
Die programmierte Stimulation wird dann beendet, wenn entweder das gesamte Protokoll durchgelaufen ist ohne daß eine bösartige Herzrhythmusstörung aufgetreten ist oder wenn bei irgendeiner Untersuchungsstufe ein solche bösartige Herzrhythmusstörung ausgelöst werden konnte.
Mapping
Um bestimmte Herzrhythmusstörungen erfolgreich behandeln zu können (z.B. durch eine Ablation) muß man nicht nur die Art der Herzrhythmusstörung (z.B. ventrikuläre Tachykardie, Vorhofflattern, Vorhofflimmern) kennen, sondern auch etwas über die „Anatomie der Rhythmusstörung“ kennen. Hier geht es beispielsweise darum, einen „Herd“ zu finden, von dem aus die Extrasystolen ausgehen oder man muß elektrische Leitungsbahnen erkennen, die bestimmte Herzrhythmusstörungen benutzen.
Es ist für diese Zwecke erforderlich, daß man die elektrischen Impulse des Herzens und die anatomischen Strukturen des Herzens zusammen bringt.
Bisher war dies nur im Kopf des untersuchenden Arztes möglich, der unter Röntgendurchleuchtung einen speziellen Elektrodenkatheter an bestimmte Stellen des Herzens plaziert hat und über den Katheter das elektrische Signal an genau dieser Stelle ableitete. Aus dem Röntgenbild hat der Arzt dann vermutet, an welcher Stelle des Herzens der Impuls aufgezeichnet wird. Eine genaue Ortsbestimmung des elektrischen Signals ist auf diese Weise aber nicht möglich gewesen.
 |
| Abb. 10 |
Es sind inzwischen aber elektronische Systeme entwickelt worden, mit deren Hilfe die Anatomie des Herzens dreidimensional dargestellt werden kann, wobei die elektrischen Impulse dann in dieses dreidimensionale Bild hinein projiziert werden. Auf diese Weise sieht man die anatomische Darstellung des Herzens mit den eingeblendeten elektrischen Impulsen. Es entsteht also sozusagen eine elektrische Landkarte des Herzens, daher die Bezeichnung „Mapping“ (Map: Engl. Wort für Landkarte).
Verwendet werden heute 2 elektronische Systeme: Das CARTO-System und das NavX/EnSite-Array.
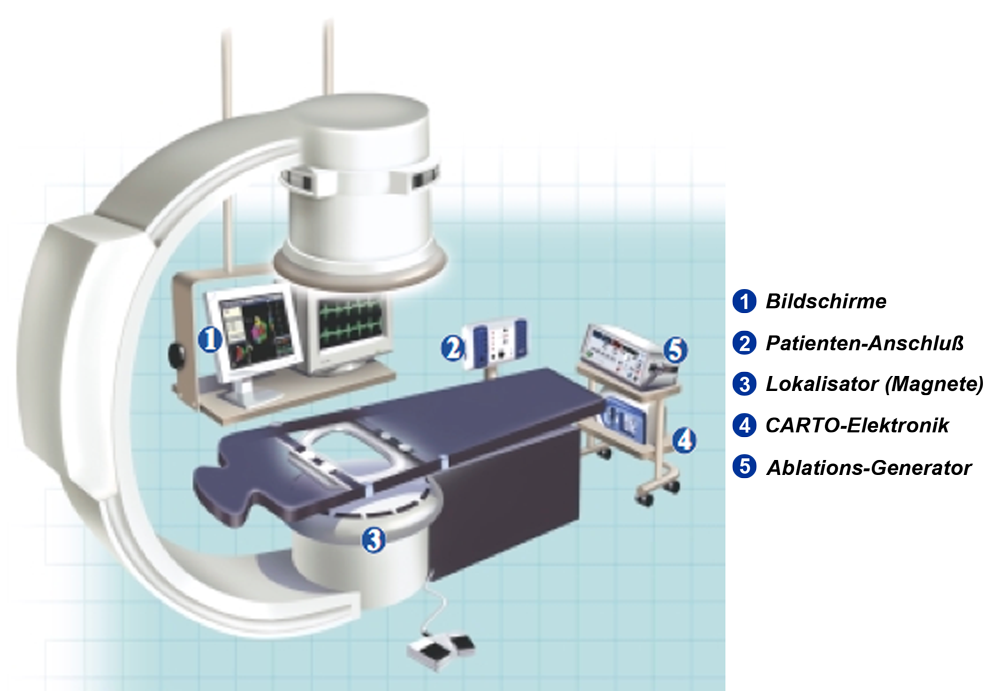
Nachfolgend beschreibe ich das CARTO-System (Abb. 10):
Es besteht aus einem System aus Magneten, die unterhalb des Untersuchungstisches angebracht sind und die schwache elektromagnetische Felder unterschiedlicher Frequenzen erzeigen (in Abb. 10: „Lokalisator“).
Desweiteren wird ein spezieller Katheter benutzt, der an seiner Spitze u.a. einen Sensor trägt.
| Film 1 |
Dieser Katheter wird nun in das Herz eingeführt, z.B. in die rechten Vorkammer. Der Sensor des Katheters empfängt nun gleichzeitig alle Signale der unter dem Patienten angebrachten Elektromagnete („Lokalisator“). Je nachdem, wie weit die Katheterspitze von den jeweiligen Magneten entfernt ist empfängt er jedes Magnetsignal unterschiedlich stark. Aus dem Unterschied in der Signalstärke der einzelnen Magnete kann nun die Elektronik, an die der Katheter angeschlossen ist die Position des Katheters auf 1 mm genau berechnen.
Und indem der Katheter nun durch die Vorkammer geführt wird und an verschiedenen Stellen seiner Wände anstößt kann das CARTO-Gerät auf dem Bildschirm die Abbildung der Vorkammer auf einem Bildschirm darstellen (Film 1).
Die anatomische Darstellung der Vorkammer ist dabei aber nur der 1. Schritt. In einem 2. Schritt werden dann an unterschiedlichsten Stellen der Vorkammer über die Spitze des Katheters die elektrischen Impulse abgeleitet, die durch diese Stelle der Herzwand hindurch laufen.
 |
| Abb. 11 |
| Film 2 |
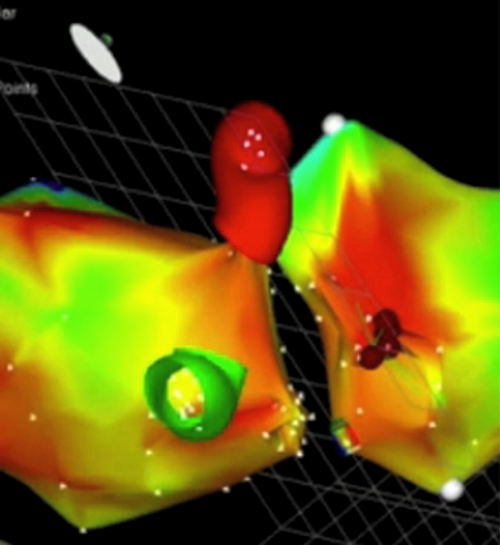
Diese elektrischen Impulse werden (wiederum durch die Elektronik des CARTO-Systems) in die anatomische Darstellung des Herzens eingezeichnet, sodaß auf diese Weise die elektrische Landkarte der Vorkammer entsteht. Diese Landkarte kann entweder als stehendes Bild (Abb. 11) zu einem ganz bestimmten Zeitpunkt im Ablauf eines Herzschlages oder als Film (Film 2) dargestellt werden, in dem man sehen kann, wie und auf welchen Wegen sich die elektrischen Impulse durch die Herzwand bewegen.
Dieses Verfahren ermöglicht es beispielsweise, eine abnorme elektrische Leistungsbahn zu lokalisieren und mittels einer Ablation zu zerstören.
Und das Verfahren ermöglicht es auch, die Katheterspitze ohne ein Röntgengerät darzustellen: Wenn das CARTO-System einmal die Anatomie der rechten Vorkammer hergestellt und abgebildet hat kann man auf dieser künstlichen Landkarte den Katheter stets erkennen, denn er wird ja mit Hilfe des Magnetsystem lokalisiert.
Durchführung
Je nachdem, welches der oben beschriebenen Verfahren durchgeführt werden soll ist natürlich auch das Vorgehen unterschiedlich.
In der Regel werden die meisten der verschiedenen Untersuchungs-“Unterformen“ während ein und derselben Untersuchung durchgeführt, die nachfolgende Beschreibung dient daher „nur“ zur Erklärung der einzelnen Methoden.
Sinusknotenerholungszeit
Man benutzt dazu eine Vene in der rechten Leistenregion. Diese Vene führt Blut vom Bein durch den Bauch zurück zum Herzens, wo das Blut in der rechten Vorkammer fließt.
Die Vene wird nach einer lokalen Betäubung der Haut zunächst mit einer Nadel punktiert.
Nachfolgend wird mit Hilfe eines dünnen Metalldrahtes, den man über die Nadel in den Innenraum der Vene einführt eine sog. „Schleuse“ in das Gefäß eingeführt. Eine solche Schleuse ist (Sie werden hierüber bei der Beschreibung der Rechtsherzkatheteruntersuchung lesen) nichts anderes als ein kurzer Plastikschlauch mit einem Gummiventil am äußeren Eingang.
Durch dieses Ventil wird der eigentliche Untersuchungskatheter dann in die Vene eingeführt.
Man benutzt solche Schleusen, weil sie es, wenn sie erst einmal im Blutgefäß plaziert wurden sehr leicht ermöglichen, andere Katheter (z.B. mit einer anderen Form, wenn der 1. Katheter nicht paßt) einzuführen („Alter Katheter raus, neuer Katheter rein“), ohne daß der Patient erneut punktiert werden muß.
Der elektrisch leitende Katheter schwimmt nun von der Leiste aus kommend mit dem Blutstrom mit und gelangt auf diese Weise in der rechten Vorkammer. Der Arzt steuert den Katheter dabei mit Hilfe eines Röntgengerätes, unter dem der Patient liegt.
Ist die Katheterspitze in der rechten Vorkammer angekommen wird sie in der Nähe der Einmündung der rechten oberen Hohlvene gegen die Wand der Vorkammer gedrückt. Hier liegt der Sinusknoten, d.h. die Katheterspitze befindet sich nun in unmittelbarer Nähe zum Sinusknoten.
Der Katheter wird dann außen an einen speziellen Herzschrittmacher angeschlossen. Über diesen Herzschrittmacher werden die elektrischen Impulse zur Beschleunigung des Herzschlages abgegeben, die ich in der Einleitung beschrieben hatte.
Die eigenen Aktionen des Herzens werden mit Hilfe eines EKG aufgezeichnet, das wie bei einem normalen EKG mit Elektroden auf der Haut abgeleitet wird.
HIS-Bündel-Elektrokardiographie
Hierzu benutzt man in der Regel gleichzeitig mehrere Katheter, die man über die Vene der rechten Leistengegend einführt (siehe Informationen über einen Rechtsherzkatheter).
Man kann dazu wiederum Schleusen benutzen: Entweder verwendet man eine einzige kräftige Schleuse, durch die mehrere Katheter gleichzeitig passen oder man benutzt 2 oder sogar noch mehr Schleusen, die man in dieselbe Vene in der rechten Leistengegend einführt, wobei man manchmal (wenn in der Leiste wenig Platz ist) auf gleichzeitig die Vene der linken Leiste verwenden kann. Meistens werden 3 verschiedene Katheter benutzt, die man jeweils an ein spezielles graphisches Aufzeichungsgerät anschließt. Diese Katheter werden innerhalb des Herzens an verschiedenen Stellen plaziert:
- Ein Katheter wird, wie oben für die Sinusknotenerholungszeit beschrieben wurde, unter das Dach des rechten Vorhofes in die Nähe des Sinusknotens plaziert. Über diesen Katheter werden die elektrischen Impulse des Sinusknotens und der Vorkammer abgeleitet.
- Der 2. Katheter wird durch den rechten Vorhof und durch die Tricuspidalklappe bis in die Spitze der rechten Hauptkammer vorgeführt. Über diesen Katheter werden die elektrischen Impulse des rechten Hauptkammer abgeleitet.
- Der 3. Katheter wird ebenfalls durch den rechten Vorhof in die rechte Kammer vorgeführt. Hier wird er aber nicht in der Spitze der Hauptkammer, sondern so plaziert, daß er sich der Trennwand zwischen dem rechten und dem linken Herzen anlegt.
Der av-Knoten liegt ja bekanntlich zwischen der Tricuspidal- und der Mitralklappe, das HIS´sche Bündel verläuft auf der Seite des rechten Herzens in der Trennwand zwischen der rechten und der linken Hauptkammer (Kammerseptum).
Dieser 3. Katheter trägt an seiner Ende mehrere feine Metallringe, über die jeweils elektrische Impulse abgeleitet werden können (siehe Abb. 12).
Das ist deshalb notwendig, weil das HIS´sche Bündel eine sehr feine Struktur ist und man den Katheter nie gezielt in seine exakte Nähe steuern kann.
Über die Metallringe kann man nun an mehreren benachbarten Stellen Impulse ableiten, wobei man davon ausgehen kann, daß irgendeiner dieser Ringe per Zufall schon richtig liegen wird. Die Impulse dieses Ringe benutzt man dann zur Aufzeichnung des HIS-Bündel-Impulses.
 |
| Abb. 12 |
Programmierte Stimulation
Auch für diese Untersuchung benutzt man die Vene in der Leistengegend, über die mit Hilfe einer Schleuse ein spezieller Herzkatheter eingeführt wird.
Die Spitze dieses speziellen Herzkatheters wird dann mit Hilfe des Röntgengerätes an bestimmte Stellen des Herzens gesteuert.
Nun wird der Katheter an einen speziellen Schrittmacher angeschlossen, mit dessen Hilfe die Impulse an das Herz abgegeben werden.
In einem normalen EKG, das über die normalen Hautelektroden abgeleitet wird beobachtet der Arzt dabei die Reaktion des Herzens auf diese Impulse.
Mapping
Auch bei dieser Untersuchung benutzt man die Vene der Leistenregion:
Die Haut wird betäubt, durch das betäubte Hautareal wird die Vene punktiert und nachfolgend wird eine Schleuse in das Gefäß eingeführt.
Das weitere Vorgehen hängt davon ab, welchen Teil des Herzens man untersuchen möchte:
Die rechte Vorkammer (rechter Vorhof), die rechte Hauptkammer (rechter Ventrikel) oder die linke Vorkammer.
Wenn man die rechte Vorkammer oder Hauptkammer untersuchen wollte führt man einen speziellen Katheter in den rechten Vorhof oder die rechte Herzkatheter ein. Mit der Spitze dieses Katheters werden die Vor- bzw. Hauptkammer ausgetastet, indem die Katheterspitze in der jeweiligen Kammer hin und her bewegt und die Wände des Herzens berührt werden.
Mit Hilfe der Magnete unter dem Untersuchungstisch wird die genaue Position der Katheterspitze ermittelt, sodaß nach einer kurzen Weile des Austastens eine dreidimensionale Darstellung der Herzkammer auf einem Bildschirm entsteht.
Gleichzeitig werden über die Spitze des Katheters die elektrischen Impulse des Herzens abgeleitet und aufgezeichnet.
Auf diese Weise entsteht auf dem Bildschirm eine sog. „elektroanatomische“ Landkarte der Herzkammer, die anzeigt, die sich der elektrische Impuls durch die Wände der Herzkammer bewegt.
Diese Darstellung der Herzkammer kann man auf dem Bildschirm mit Hilfe eines „Joysticks“ in alle Richtungen bewegen, um sich die Anatomie der Herzkammer und die dazu gehörenden elektrischen Impulse genau ansehen zu können. Auf den Landkarten werden die elektrischen Impulse farblich dargestellt:
Rot zeigt den frühesten Zeitpunkt des Auftretens des elektrischen Impulses, violett den spätesten Zeitpunkt, dazwischen zeigen die Farben gelb, grün und blau alle möglichen Zeitpunkte des Auftretens des elektrischen Impulses, sodaß man auf diese Weise den Ablauf des elektrischen Impulses zu einem bestimmten Zeitpunkt genau verfolgen kann.
Manchmal fertigt man aus diesen Informationen auch kleine Filme an, auf denen man sehen kann, wie der elektrische Impuls durch die Herzwand läuft.
In vielen Fällen muß man allerdings nicht den rechten, sondern den linken Teil des Herzens, vor allem den linken Vorhof untersuchen.
Hierzu muß der spezielle Untersuchungskatheter vom rechten in den linken Vorhof vorgeführt werden. Das hierzu benutzte Verfahren nennt man „transseptales Vorgehen“:
Man führt dazu zunächst einen speziellen Katheter durch die Vene der Leiste in die obere Hohlvene vor und zieht ihn vor dort etwas zurück, bis seine Spitze im rechten Vorhof gelegen ist. Hier stößt man gegen die Trennwand zwischen rechter und linker Vorkammer (= Vorhofseptum).
Der spezielle Katheter trägt an seiner Spitze eine feine Nadel.
Mit Hilfe des Röntgengerätes, unter dem der Patient liegt steuert man diese Nadel so, daß sie am Vorhofseptum anliegt. Wenn sie genau plaziert wurde durchstößt man das Septum. Auf diese Weise liegt die Spitze der Nadel nun in der linken Vorkammer, wovon man sich überzeugen kann, indem man durch die Nadel die typische Blutdruckkurve des linken Vorhofs mißt und auf dem Bildschirm anzeigt.
Über die Nadel führt man als nächstes eine feine Schleuse über das Vorhofseptum und zieht die Nadel wieder heraus. Es bleibt nun eine Schlauchverbindung zwischen der Leistenvene und der linken Vorkammer. Durch diese Schlauchverbindung kann man nun den speziellen elektrischen Herzkatheter bis in den linken Vorhof vorführen.
Dort macht man mit diesem Katheter nun dasselbe, was oben für die Untersuchung des rechten Vorhofes beschrieben wurde:
Man tastet die linke Vorkammer ab und zeichnet die elektrischen Impulse der Vorhofwand auf.
n vielen Fällen ist es erforderlich, nicht nur 1, sondern 2 oder sogar 3 Katheter in die linke Vorkammer einzuführen.
Dies ist z.B. dann erforderlich, wenn man nicht nur (wie beschrieben) eine elektroanatomische Landkarte erstellen möchte, sondern wenn man versuchen möchte, bestimmte Herzrhythmusstörungen (z.B. Vorhofflimmern) zu provozieren, um dann mit Hilfe des Mappings die elektrischen Abläufe dieser Herzrhythmusstörungen genau zu untersuchen. Der eine Katheter dient dabei als „Mapping-Katheter“, der andere als „Provokationskatheter“, mit dessen Hilfe man das Herz wie bei der programmierten Stimulation provozieren kann.
Und der 3. Katheter kann dann notwendig sein, wenn man die ausgelöste Herzrhythmusstörung behandeln möchte, indem man eine Ablation durchführt.
Was merkt man?
Sinusknotenerholungszeit
Bis auf die Punktion der Leisten-Vene ist das Verfahren ist ein wenig schmerzhaft (wie bei einer Blutabnahme).
Die Vene wird erst dann punktiert, wenn die Haut über dem Gefäß lokal betäubt wurde. Diese lokale Betäubung verursacht ein leichtes Brennen (wie die Betäubungsspitze des Zahnarztes). Der Weg des Katheters durch die Venen und seine Plazierung innerhalb des Herzens sind völlig schmerzlos, denn Gefäße und Herz tragen auf ihrer Innenseite keine Nerven, die Schmerz verursachen könnten.
Die Abgabe der elektrischen Impulse ist ebenfalls schmerzlos.
Viele Patienten empfinden diesen Untersuchungsteil jedoch als unangenehm, weil es zum Herzklopfen und manchmal auch zum Gefühl des Herzrasens kommt (wenn der Arzt mit dem Impulsgeber die Geschwindigkeit des Herzschlages steigert).
HIS-Bündel-Elektrokardiographie
Die Durchführung dieser Untersuchung ist, bis auf die Punktionen der Leiste und die vorherige Lokalanästhesie völlig schmerzlos.
Weil bei dieser Art der elektrophysiologischen Untersuchung keinerlei Impulse an das Herz angegeben werden, sondern nur Impuls registriert und aufgezeichnet werden verspürt der Betroffene auch keine Stolperschläge des Herzens.
Es kann allerdings vorkommen, daß bei der Einführung der Katheter und bei ihrer Plazierung innerhalb des Herzens einzelne Extraschläge mechanisch ausgelöst werden, die der Betroffene verspürt.
Programmierte Stimulation
Auch diese Untersuchung ist bis auf die Punktion der Leistenvene schmerzlos.
Die Abgabe der Impulse an das Herz verursacht ebenfalls keinerlei Schmerzen; man bemerkt das Stolpern des Herzens, das durch die Impulse verursacht wird aber in Form von „Herzklopfen“ oder „Herzstolpern“.
Wenn die Untersuchung positiv ausfällt, d.h. wenn man eine gefährliche Herzrhythmusstörung auslöst kann es vorkommen, daß man schwindelig oder sogar ohnmächtig wird. Im „Idealfall“ (aus der Sicht des Arztes) werden bei einer solchen programmierten Stimulation also diejenigen Beschwerden auftreten, die Anlaß zur Untersuchung waren.
Der Arzt wird das ausgelöste Herzjagen entweder in Gestalt einer Überstimulation oder einer Elektroschocktherapie beenden.
In aller Regel spürt man von dieser Behandlung nichts, aber wenn man eine Elektroschocktherapie hat anwenden müssen spürt man manchmal, wenn man wieder aufwacht, ein Brennen der Haut am Brustkorb. Dieses Brennen wird durch eine Verbrennung der Haut an den Stellen, an denen die Elektroschock-Elektroden gelegen haben verursacht und sie verschwinden nach einigen Stunden (oder manchmal einigen wenigen Tagen) wieder.
Mapping
Das eigentliche Mapping verläuft bis auf die Punktion der Vene in der Leiste schmerzfrei. Lediglich dann, wenn man transseptal vorgehen und das Vorhofseptum durchstoßen muß bemerkt die meisten Patienten einen leichten Druck in der Herzgegend. Dieser Druck vergeht aber innerhalb kürzester Zeit.
Muß die Herzrhythmusstörung provoziert werden verspürt man Herzklopfen und manchmal einen beschleunigten Herzschlag.
Weil diese Untersuchung meistens zur Untersuchung und nachfolgenden Behandlung von Vorhofflimmern eingesetzt wird muß man nicht damit rechnen, schwindelig oder sogar ohnmächtig zu werden (siehe „programmierte Stimulation“), obwohl dies in sehr seltenen Fällen geschehen kann.
Was kann passieren (Komplikationen)?
Sinusknotenerholungszeit
Als Folge der Punktion der Leistenvene kann es zu Entzündungen oder zu Gerinnselbildungen in den Becken- und Beinvenen kommen.
Grundsätzlich können solche Gerinnselbildungen gefährlich werden, weil sie sich lösen und in die Lungen schwimmen können. Hier kann dann eine „Lungenarterienembolie“ auftreten.
Der Katheter kann auf dem Weg von der Leiste zum Herzen das Blutgefäß verletzen und durchbohren, was natürlich gefährlich werden könnte. Weil er aber sehr weich ist und der Arzt ihn ja nicht „blind“, sondern gezielt durch den Körper vorführt sind diese Komplikationen extrem selten.
HIS-Bündel-Elektrokardiographie
Hier gilt grundsätzlich dasselbe, was ich oben für die Sinusknotenerholungszeit beschrieben habe.
Zusätzlich kann es aber vorkommen, daß die mechanisch ausgelösten Extraschläge durch den Katheter in der rechten Hauptkammer bösartige Rhythmusstörungen ausgelöst werden.
Die gefährlichste Komplikation ist daher die Auslösung eines Herzstillstandes, indem schnelles Kammerflattern oder sogar Kammerflimmern ausgelöst wird. Diese Herzrhythmusstörung erfordert eine sofortige Elektroschockbehandlung.
Todesfälle bei dieser Untersuchung sind beschrieben, aber extrem selten.
Programmierte Stimulation
Es kann zu denselben Komplikationen kommen, die ich weiter oben unter dem Kapitel „Sinusknotenerholungszeit“ beschrieben haben.
Auch bei der programmierten Stimulation treten solche Komplikationen nur sehr selten auf.
Das Auftreten bösartiger Herzrhythmusstörungen (Herzrasen, ventrikuläre Tachykardien, Kammerflimmern) gehört bei dieser Untersuchung nicht unbedingt zu den Komplikationen. Denn die Auslösung solcher Rhythmusstörungen gehört ja letztlich zu den Zielen und Absichten der Untersuchung.
Mapping
Komplikationen sind sehr selten und bestehen aus denselben Möglichkeiten, wie ich sie oben für die anderen elektrophysiologischen Untersuchungen beschrieben habe.
Auch beim transseptalen Vorgehen können Komplikationen auftreten, die aber selten sind, wenn die Untersuchung von geübten Ärzten durchgeführt wird.
Die Komplikationen entstehen dadurch, daß die Nadel des Punktionskatheters nicht den linken Vorhof, sondern die freie Wand des Vorhofes durchsticht oder die Hauptschlagader trifft, die in die Nähe des Septums verläuft. In diesen Fällen können Herzbeutelergüsse und Perforationen (Löcher) in der Aortenwand auftreten, wobei diese Komplikationen schwer sind und auch tödlich enden können. Aber sie sind selten.
Ergebnisse
Sinusknotenerholungszeit
Diese Untersuchung wird durchgeführt, um die Funktion des Sinusknotens zu untersuchen und um damit festzustellen, ob er normal arbeitet oder ob seine Funktion gestört ist. Eine solche Funktionsstörung tritt im Rahmen einer Krankheit mit Namen „Kranker Sinusknoten“ oder „sick sinus-syndrom“ auf und könnte dann beispielsweise Ursache von Schwindel- oder sogar Ohnmachtsanfällen sein, die man durch die Einpflanzung eines Herzschrittmachers behandeln kann.
Wenn man den Sinusknoten durch die Abgabe von Schrittmacherimpulsen vorübergehend „ausschaltet“ dauert es normalerweise nur eine sehr kurze Zeit, bis er wieder arbeitet. Diese Zeitdauer mißt man aus; man kann diese Zeitdauer als absolute Zeit (in MilliSekunden) angeben oder sie auf die „normale“ Herzfrequenz des Patienten beziehen.
 |
| Abb. 13 |
Für diese korrigierte Sinusknotenerholungszeit subtrahiert man die Zeitdauer zwischen den letzten Herzschlägen vor Einschalten des Schrittmachers von der Zeitdauer der Pause nach Abschalten des Schrittmachers. Normal sind unkorrigierte Zeiten von weniger als 1.500 msec bzw. weniger als 500 msec.
Sehen Sie in Abb. 13 das Ergebnis einer normalen Untersuchung.
 |
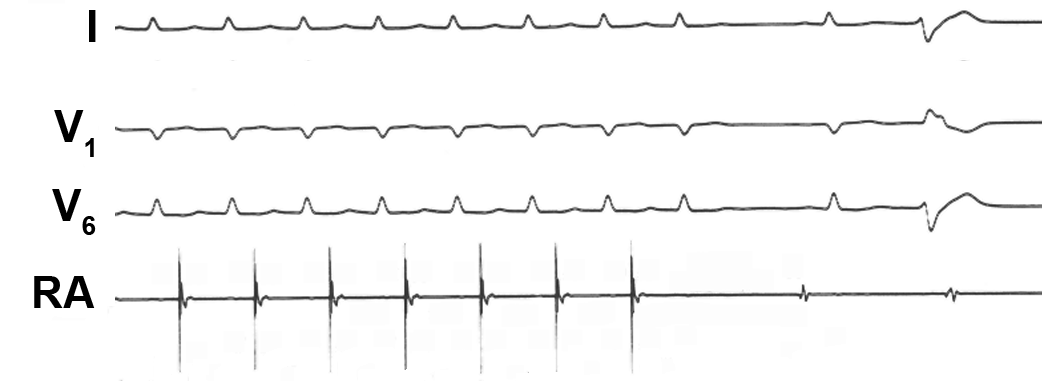
| Abb. 14 |
Die Pause zwischen dem letzten Schlag des Schrittmachers (hohe Zacke in Ableitung „RA“) und dem 1. Schlag des Sinusknotens beträgt ca. 1.000 msec, was normal ist. Korrigiert man diesen Wert um die Zeit zwischen den letzten beiden Herzschlägen vor Einschalten des Schrittmachers (in Abb. 13 nicht dargestellt, 850 msec) errechnet sich eine korrigierte Sinusknotenerholungszeit von 150 sec, was ebenfalls normal ist.
In Abb. 14 sehen Sie hingegen einen Patienten mit krankem Sinusknoten:
Hier beträgt die Zeit zwischen dem letzten Schrittmacherimpuls und der 1. Aktion des SInusknotens 4.895 msec, was eindeutig krankhaft ist. Korrigiert man diese Zeit um die Zeitdauer der letzten Herzschläge vor Einschalten des Schrittmacher (770 msec) kann man eine korrigierte Sinusknotenerholungszeit von 4.125 msec berechnen, was ebenfalls krankhaft verlängert ist.
Dieser Patient hat also eine gestörte Sinusknotenfunktion, weshalb er in den vergangenen Monaten mehrfach kurz ohnmächtig geworden war. Das Syndrom des kranken Sinusknotens, unter dem er litt wurde durch die Einpflanzung eines Herzschrittmachers behandelt.
HIS-Bündel-Elektrokardiographie
Bei dieser Untersuchung geht es darum, die Leitungsfunktion des av-Knotens und des HIS´schen Bündels zu untersuchen.
Man wendet diese Untersuchung auch an, wenn man wissen möchte, ob hier Leitungsunterbrechungen vorliegen.
 |
| Abb. 15 |
Besondere Bedeutung hat die Untersuchung, wenn man aufgrund des EKG vermutet, daß eine Leitungsunterbrechung in 2 von 3 Leitungsbahnen innerhalb der Herzkammern vorliegt (sog. bifaszikulärer Block) und daß möglicherweise eine Unterbrechung der 3. Leitungsbahn eintritt, was dann zu einer vollständigen Unterbrechung der elektrischen Leitung zwischen dem av-Knoten und dem Muskel der Herzkammer führen würde.
In einem solchen Fall träte ein vollständiger av-Block mit Herzstillstand oder extrem langsamem Herzschlag auf.
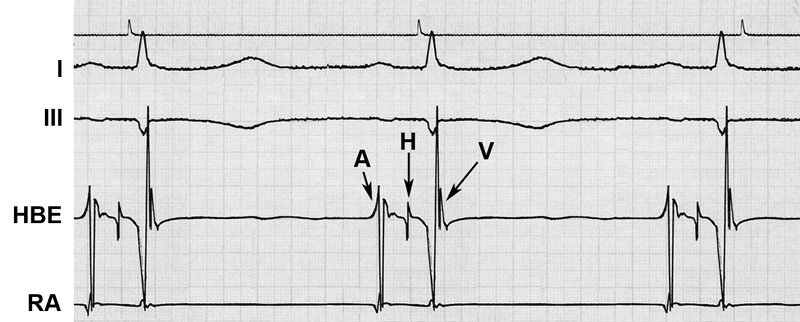
In Abb. 15 sehen Sie die Aufzeichnung eines normalen HIS-Bündel-EKGs.
Beachten Sie in der 4. Ableitung von oben in der Ableitung das HIS-Bündel-EKG, in das der Beginn der elektrischen Erregung der Vorkammern („P“) eingezeichnet wurde. Ausgemessen werden
- die Zeit zwischen der P-Linie (Beginn der elektrischen Erregung der Vorkammern) und der A-Zacke (Erregung des av-Knotens) (P-A-Intervall)
- die Zeit zwischen der A- und der H-Zacke (A-H-Intervall, Zeit zwischen der Erregung des av-Knotens und der Erregung des HIS´schen Bündels) und die
- H-V-Zeit (Zeit zwischen der Erregung des HIS´schen Bündels und der Herzkammern). Alle diese Zeiten sind normal (P-A: bis 45 msec, A-H: bis 130 msec, H-V: bis 55 msec).
 |
| Abb. 16 |
In der Abbildung 16 sehen Sie hingegen einen krankhaften Befund:
Hier ist die Zeit zwischen der Erregung des HIS´schen Bündels und der Erregung der Herzkammern (H-V-Intervall) verlängert.
Die Patientin, zu der dieses HIS-Bündel-EKG gehört hatte ein auffälliges EKG, das vermuten ließ, daß es zu einer Unterbrechung des rechten und des vorderen linken Erregungsschenkels innerhalb der Kammern gekommen war. Der elektrische Impuls hatte daher nur noch den hinteren linken Erregungsschenkel, um vom av-Knoten zum Herzmuskel der Herzkammern zu gelangen.
Das HIS-Bündel-EKG zeigte nun durch die Verlängerung der Zeit zwischen der Erregung des av-Knotens und der Herzkammern (H-V-Intervall), daß auch diese letzte verbliebene Leitungsbahn geschädigt war und daß die Gefahr einer totalen Leitungsunterbrechung bestand. Um die Gefahr eines Herzstillstandes infolge eines kompletten av-Blocks zu beseitigen wurde dieser Patientin prophylaktisch ein Herzschrittmacher eingepflanzt. (2 Jahre nach der Einpflanzung des Schrittmachers zeigte das EKG eine komplette Leitungsunterbrechung in Gestalt eines totalen av-Blocks mit einer extrem niedrigen eigenen Herzfrequenz von 15/min; die prophylaktische Einpflanzung des Schrittmachers aufgrund des Ergebnisses des HIS-Bündel-EKG hat dieser Patientin daher wahrscheinlich das Leben gerettet.)
Programmierte Stimulation
 |
| Abb. 17 |
Die programmierte Stimulation kann angewandt werden, um zu untersuchen, ob der Herzmuskel der Herzkammern übermäßig „empfindlich“ ist.
In Abb. 17 sehen Sie die Untersuchung bei einem 67 Jahre alten Patienten, der 5 Monate zuvor einen Vorderwandinfarkt erlitten hatte und während der AHB-Maßnahme einmal ohnmächtig geworden war und nachfolgend mehrere z.T. heftige Schwindelattacken erlitten hatte.
Nach dem Vorderwandinfarkt war die Pumpfunktion der linken Herzkammer erheblich vermindert, weil die gesamte Vorderwand vernarbt war.
Sie sehen die Abgabe von 3 Stimulationsimpulsen (S1, S2, S3), die zur Auslösung einer gefährlichen Herzrhythmusstörung („ventrikuläre Tachykardie“) führt.
Der Patient wurde nachfolgend mit einem rhythmus-stabilisierenden Medikament (Amiodarone) behandelt. (Der Fall ist viele Jahre alt; heutzutage hätte man dem Patienten ohne eine programmierte Stimulation einen automatischen Defibrillator (AICD) implantiert.
Mapping
| Film 3 |
Sehen Sie in Film 3 den Film eines Mapping, das Ihnen zeigt, wie die elektrischen Impulse über die Wände der Vorhöfe laufen.
| Film 4 |
Bei der Rhythmusstörung, die hier dargestellt wird handelt es sich um eine Vorhoftachykardie (in Zeitlupe).
Hierbei handelt es sich um Herzjagen, das dadurch ausgelöst wird, daß in der Wand der Vorkammer ein „Störsender“ arbeitet, der in schneller Reihenfolge elektrische Impulse bildet, die sich über die Vorkammern (hier in Zeitlupe dargestellt) und von den Vorkammern auf die Herzkammern ausbreiten.
In Film 4 sehen Sie das Mapping bei einem Patienten mit einer anderen Rhythmusstörung aus den Vorkammern, dem Vorhofflattern.
Wenn Sie sich den Film ansehen werden Sie den Unterschied zur supraventrikulären Tachykardie sofort erkennen:
Bei der supraventrikulären Tachykardie breitet sich der elektrische Impuls wellenförmig über die gesamte Wand der Vorkammern aus; beim Vorhofflattern hingegen verläuft die Erregung wie eine kreisende Front (in diesem Fall:) gegen den Uhrzeigersinn. Dieses Bewegungsmuster ermöglicht es, daß man mit Hilfe einer Ablation eine linienförmige Narbe in den Weg der kreisenden Erregung „brennt“.
Diese Narbe wirkt als Isolierung, d.h. daß die elektrische Erregung nicht darüber „springen“ kann, sodaß die Rhythmusstörung garnicht erst entstehen kann.