Herzrhythmusstörungen
Hier bekommen Sie die eBooks in verschiedenen Formaten:
- padBook (für iPad und epub3-fähige eBook-Reader)
- phoneBook (für smartPhones)
- Paperwhite (für Kindle Paperwhite)
Einteilung
 |
| Abb. 1 |
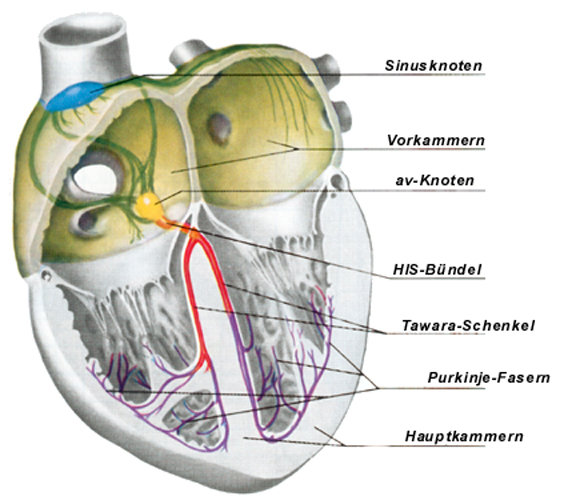
Normalerweise ist der Herzschlag regelmäßig. In der Nähe des Daches des rechtes Vorhofes (Abb. 1) befindet sich ein Nervenknötchen (= Sinusknoten), das in regelmäßigen Abständen elektrische Impulse bildet.
Der Sinusknoten ist über Nervenbahnen an Gehirn und verschiedene Sensoren im Körper „angeschlossen“, die die Geschwindigkeit seiner Impulsbildung beeinflussen können. Daher steigt bei Aufregung und Anstrengung der Herzschlag an und fällt in Ruhe und während des Schlafes ab.
Vom Sinusknoten aus breiten sich die elektrischen Impulse über Leitungsbahnen über die beiden Vorkammern aus (= sinoatriale Bahnen). Wenn die Impulse die Muskulatur der Vorkammern erreichen reagiert diese mit einer Zuckung und es kommt zu einem Pumpschlag der Vorkammern.
 |
| Abb. 2 |
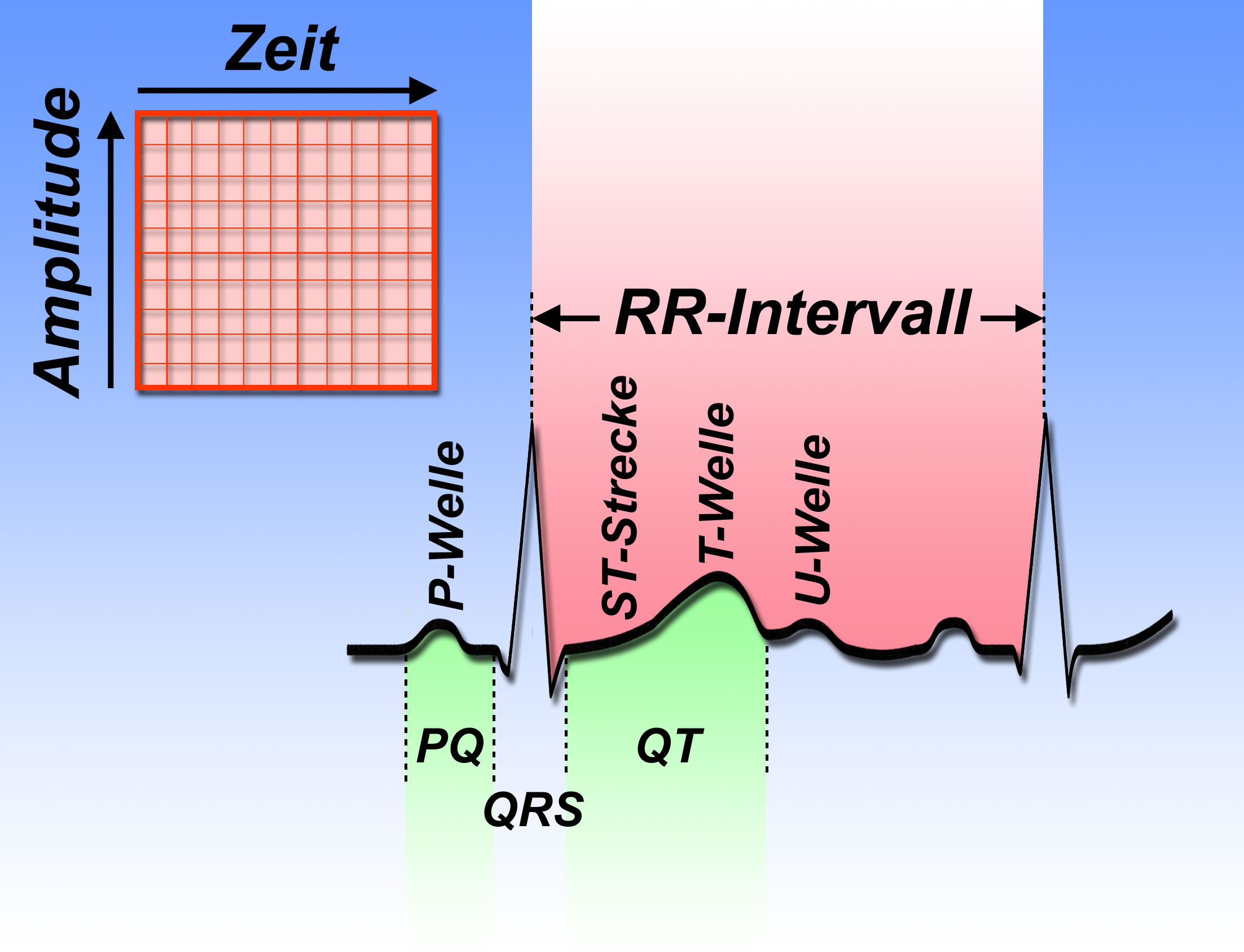
Man erkennt dies im EKG an einer kleinen Welle (P-Welle) (Abb. 2).
| Film 1 |
Sehen Sie in Film 1 den Ablauf einer normalen elektrischen Erregung des Herzens.
An der Grenze zwischen den Vor- und Hauptkammern vereinigen sich die sinoatrialen Bahnen in einem großen Knötchen (av-Knoten) (Abb. 3).
 |
| Abb. 3 |
Hier werden die elektrischen Impulse um ca. 150 milliSekunden abgebremst und aufgehalten.
Vom av-Knoten aus laufen die Impulse in eine dicke Leitungsbahn (HIS-Bündel), die sich in den rechten und linken „Schenkel“ aufteilt. Diese „Schenkel“ verzweigen sich immer weiter und am Ende dieser Erregungsleitungsbahn gelangt eine feinste Leitungsfaser an jede einzelne Herzmuskelzelle. Wenn die Herzmuskelzelle vom elektrischen Impuls erreicht wird reagiert sie mit einer Zuckung.
Die Erregung der großen Muskelmasse der Hauptkammern erkennt man im EKG an einer hohen Zacke (QRS-Komplex, siehe Informationen über das EKG).
Wenn alle Herzmuskelzellen der Herzkammer gleichzeitig zucken entsteht ein Herzschlag.
Die Aufgabe des elektrischen Systems des Herzens besteht also darin, das Herz regelmäßig mit der erforderlichen Frequenz schlagen zu lassen und dafür zu sorgen, daß die elektrischen Impulse jede Herzmuskelzelle in einer zeitlich genau abgestimmten Weise zu erregen. Jede Störung der Regelmäßigkeit des Herzschlages bezeichnet man als Herzrhythmusstörung. Wie die nachfolgend beschriebenen Herzrhythmusstörungen aussehen lernen sie später im Kapitel über das „Aussehen der einzelnen Herzrhythmusstörungen im EKG“.
Man unterteilt Herzrhythmusstörungen (= Arrhythmien) in
Erregungsbildungsstörungen
Hier unterscheidet man
Bradykarde Herzrhythmusstörungen
(führen zur Verlangsamung des Herzschlages)
Sinusbradykardie
Die normale Herzfrequenz liegt zwischen 60 – 100 Schläge/min.
Arbeitet der Sinusknoten langsamer als 60/min spricht man von Sinusbradykardie (Bradykardie = Verlangsamung).
Tachykarde Herzrhythmusstörungen
(führen zur Beschleunigung des Herzschlages)
Sinustachykardie
Schlägt der Sinusknoten schneller als 100/min spricht man von Sinustachykardie.
Arrhythmische Herzrhythmusstörungen
(führen zur vollständigen Unregelmäßigkeit des Herzschlages)
Respiratorische Arrhythmie
Die Frequenz des Sinusknotens schwankt mir jedem Atemzug.
Beim Einatmen steigt die Frequenz ein wenig, beim Ausatmen sinkt sie. Diese atemabhängigen Schwankungen nennt man respiratorische Arrhythmie.
Bei Säuglingen und Kindern ist dieses vollkommen harmlose Phänomen besonders ausgeprägt.
Vorhoftachykardie
Hier arbeitet der Sinusknoten nicht mehr.
In den Wänden der Vorkammern entstehen elektrische Impulse einer Frequenz zwischen 180 – 250/min, die die Vorkammern und die Herzkammern zum Rasen bringen. Der Übergang zwischen Sinustachykardie, Vorhoftachykardie und Vorhofflattern ist fließend.
Vorhofflattern
Auch hier arbeitet der Sinusknoten nicht mehr richtig.
| Film 2 |
Irgendwo in den Wänden der Vorkammern entstehen elektrische Impulse einer Frequenz von 250 – 350/min, die die Vorkammern zum Rasen bringen (Film 2).
Im av-Knoten werden diese schnellen Impulse nicht mehr weitergeleitet, sondern es kommt nur bei jedem 2., 3., 4. oder 5. Vorhofschlag (P-Welle) zu einer Erregung der Hauptkammern (QRS-Komplex). Man spricht dann von 2:1-, 3:1-, 4:1-, 5:1-Überleitung.
Vorhofflimmern
Auch beim Vorhofflimmern arbeitet der Sinusknoten nicht mehr.
In den Wänden der Vorkammern haben sich viele „Nebenschrittmacher“ gebildet, die unabhängig voneinander arbeiten und mit rasender Frequenz elektrische Impulse bilden (Film 3).
| Film 3 |
Durch dieses anarchische Nebeneinander der zahlreichen Impulszentren arbeiten die Vorkammern nicht mehr regelmäßig, sondern völlig unregelmäßig.
Die Überleitung der elektrischen Impulse von den Vor- auf die Hauptkammern erfolgt ebenfalls unregelmäßig (Zufallsprinzip), so daß kein festes Überleitungsverhältnis wie beim Vorhofflattern besteht.
Je nachdem, ob die QRS-Komplexe langsam (< 60/min) oder schnell (>100/min) auftreten spricht man von Brady- oder Tachyarrhythmie.
Ventrikuläre Tachykardie
Folgen mehr als 3 ventrikuläre Extrasystolen unmittelbar aufeinander spricht man von ventrikulärer Tachykardie.
Hier kommt es in der Muskulatur der Herzkammern zur Bildung schneller Impulse, die die Herzkammern rasen lassen. Der Sinusknoten arbeitet zwar mit normaler Frequenz weiter, die von ihm ausgesandten Impulse können die Herzkammern aber nicht erreichen, weil die Kammern im Takt der schnellen Kammerimpulse arbeiten (Film 4).
| Film 4 |
Man unterscheidet selbst-endende Tachykardien, die nach einigen Sekunden spontan enden und anhaltenden Tachykardien, die länger als 30 Sekunden andauern oder die ohne ärztliche Hilfe nicht aufhören.
Man unterscheidet ebenfalls monomorphe (aus gleich geformten Extrasystolen bestehend) und polymorphe Tachykardien.
Polymorphe Tachykardien gelten als gefährlich, da der Übergang in Kammerflimmern droht.
Kammerflimmern
| Film 5 |
Keine zeitlich aufeinander abgestimmte Arbeitsweise der einzelnen Muskelzellen der Herzkammern mehr, jede Muskelfaser arbeitet anarchisch für sich (Film 5).
Weil die Koordination der Aktionen der einzelnen Muskelzellen fehlt und sich die Zuckungen der einzelnen Zellen gegenseitig aufheben können die Herzkammern nicht mehr pumpen und das Herz bleibt mechanisch stehen.
Extrasystolen
(= zusätzliche Herzschläge)
Supraventrikuläre Extrasystolen
| Film 6 |
Irgendwo in den Wänden der Vorkammern entstehen einzelne zusätzliche Impulse, die den Rhythmus der regelmäßigen Sinusknoten-Impulse für einen Schlag unterbrechen (Film 6).
Ventrikuläre Extrasystolen
| Film 7 |
Irgendwo in den Wänden der Hauptkammern entstehen einzelne zusätzliche Impulse, die den Rhythmus der regelmäßigen Sinusknoten-Impulse für einen Schlag unterbrechen (Film 7).
Nach der ventrikulären Extrasystole folgt im Gegensatz zur supraventrikulären Extrasystole eine kurze Pause, bis der nächste normale Schlag des Sinusknotens das Herz wieder erregt.
Ventrikuläre Extrasystolen können immer aus derselben Herzgegend (= monomorph) oder aus verschiedenen Stellen der Hauptkammern (= polymorph) entspringen.
Supraventrikuläre Salven
Mehr als 2 unmittelbar aufeinander folgende supraventrikuläre Extrasystolen.
Man unterscheidet 2er- und 3er-Salven.
Wenn mehr als 3 supraventrikuläre Extrasystolen aufeinander folgen spricht man nicht mehr von „Salve“, sondern von Vorhoftachykardie (oder: Supraventrikuläre Tachykardie).
Ventrikuläre Salven
2 und mehr unmittelbar aufeinander folgende ventrikuläre Extrasystolen.
Ab 3 solcher Extrasystolen spricht man nicht mehr von „Salve“, sondern von ventrikulärer Tachykardie.
Erregungsleitungsstörungen
Schenkelblock
| Film 8 |
Unterbrechung der Leitfähigkeit der rechten (Rechtsschenkelblockes) oder der linken (Linksschenkelblock (Film 8)) Erregungsleitungsbahn in den Herzkammern.
Der elektrische Impuls muß auf seinem Weg vom av-Knoten zu den Herzmuskelzellen der Hauptkammern an der Stelle der unterbrochenen Leitung vorbei durch das Gewebe „sickern“ und somit auf Umwegen zum Herzmuskel gelangen. Diese Impulsleitung „auf Umwegen“ benötigt Zeit (120 milliSekunden), woran der Schenkelblock im EKG zu erkennen ist.
WPW-Syndrom
| Film 9 |
Benannt nach den Entdeckern (Wolff, Parkinson, White).
Entsteht durch ein Muskelfaserbündel, das die elektrischen Impulse nach Art eines Kurzschlusses am av-Knoten vorbei direkt zu den Muskelzellen der Herzkammern leitet (blaue Linie in Film 9).
Weil die Verzögerungsfunktion des av-Knotens dadurch ausgeschaltet wird gelangt der elektrische Impuls extrem schnell aus den Vorkammern in die Hauptkammern.
Wenn die Kurzschlußbahn nicht direkt bei den Herzmuskelfasern, sondern unmittelbar hinter dem av-Knoten in das HIS-Bündel mündet spricht man vom LGL-Syndrom (benannt nach seinen Entdeckern Long, Ganong, Levine). Die elektrischen Vorgänge sind dieselben wie beim WPW-Syndrom.
av-Block
Grad 1
| Film 10 |
Verzögerung der Erregungsleitung durch den av-Knoten (Film 10).
Grad 2
| Film 11 |
Behinderung der Erregungsleitung durch den av-Knoten. Entweder fällt nach jeder 2. oder 3. Überleitung eine elektrische Übertragung aus (Typ MOBITZ) oder es kommt zu einer Ermüdung der Erregungsübertragung, die von Schlag zu Schlag länger dauert und dann einmal völlig ausbleibt (Typ WENCKEBACH-Kurschlußbahn) (Film 11).
Grad 3
| Film 12 |
Völlige Unterbrechung der Erregungsleitung im av-Knoten. Das Herz (= die Herzkammern) schlagen nur weiter, wenn sich in der Muskulatur der Herzkammern zusätzliche Impulsbilder (= Ersatzzentrum) bilden (Film 12).
Diese Ersatzzentren arbeiten immer, manchmal extrem langsamer als der Sinusknoten.
Symptome
Sinusbradykardie
Harmlos. Meistens ohne Beschwerden, manchmal Schwindel.
Sinustachykardie
Harmlos. Oft unangenehmes „Herzrasen“.
Respiratorische Arrhythmie
Harmlos, keine Beschwerden.
Vorhoftachykardie
Harmlos. Wird meistens als Herzjagen oder Herzklopfen empfunden.
Vorhofflattern
Vorhofflattern ist i.d.R. nicht gefährlich. Die einzige Gefahr droht, wenn der av-Knoten gut leitet und z.B. jeden 2. Schlag überleitet. In diesen Fällen kommt es zum Herzjagen, das zwar bei einem ansonsten gesunden Herzen nicht gefährlich, aber sehr unangenehm ist.
Kranke Herzen (z.B. bei Muskelschwäche, Herzfehlern, koronarer Herzkrankheit) können durch dieses Herzjagen jedoch zusätzlich geschädigt werden.
Vorhofflimmern
Oft ohne Beschwerden, meistens jedoch unangenehmes Herzstolpern und Herzklopfen. Nur selten Schwindel, ausnahmsweise Ohnmachtsanfälle.
Bei Vorhofflimmern droht die Gefahr von Embolien (siehe unten unter „Therapie“).
Ventrikuläre Tachykardie
Oft, vor allem bei Herzerkrankungen (Herzschwäche, koronarer Herzkrankheit) lebensgefährlich, weil der Übergang in Kammerflattern und Kammerflimmern droht.
Oft Herzjagen, Schwindel, gelegentlich (bei längeren Tachykardien) das Gefühl, gleich ohnmächtig zu werden.
Kammerflimmern
Ohne sofortige Behandlung (siehe Therapie) tödlich:
Ohnmacht mit plötzlicher Zusammenbruch (= plötzlicher Herztod).
Supraventrikuläre Extrasystolen
Harmlos. Selten als „Herzstolpern“ oder „Herzklopfen“ empfunden, meistens ohne Beschwerden.
Ventrikuläre Extrasystolen
Harmlos. Meistens als „Herzstolpern“ oder „Herzklopfen“ empfunden, selten ohne Beschwerden.
Supraventrikuläre Salven
Harmlos. Meistens ohne Beschwerden, gelegentlich als „Herzklopfen“ oder „Herzstolpern“ empfunden.
Ventrikuläre Salven
Meistens harmlos. Bei Menschen mit vorgeschädigtem Herzen aber potentiell lebensgefährlich.
Oft ohne Beschwerden, meistens aber unangenehmes Herzklopfen, Herzstolpern.
Beim Übergang in ventrikuläre Tachykardie oder Kammerflattern: Meistens Schwindel, Ohnmacht oder das Gefühl, gleich ohnmächtig zu werden.
Schenkelblock
Verursacht keinerlei Beschwerden. Deutet gelegentlich auf Krankheiten des Herzens (Herzmuskelentzündung, Herzschwäche, koronare Herzkrankheit) oder der Lungen hin, kann aber auch angeboren sein und mit oder ohne einen angeborenen Herzfehler auftreten.
WPW-Syndrom
Verursacht meistens keinerlei Beschwerden. Kann aber Ursache gefährlicher u.U. tödlicher anderer Herzrhythmusstörungen sein (z.B. Vorhofflattern mit extrem schneller av-Überleitung) und in diesen Fällen zu Herzrasen, Schwindel, Ohnmacht oder zum plötzlichen Herztod führen. Dies gilt sowohl für WPW- als auch für LGL-Syndrom.
av-Block
Grad 1
Verursacht keiner Beschwerden. Harmlos.
Grad 2
Verursacht oft Herzklopfen und Herzstolpern. Kann Vorstufe des av-Blockes Grad 3 sein und ist daher potentiell, vor allem bei älteren Menschen gefährlich.
Grad 3
Wenn ein Ersatzzentrum der Erregungsbildung existiert: Schwindel, Ohnmacht, Gefühl der nahenden Ohnmacht, selten Herzschwäche. Wenn kein Ersatzzentrum existiert: Herzstillstand, Ohnmacht, Tod.
Der av-Block 3. Grades (= totaler av-Block) ist, außer er ist angeboren (was selten ist) lebensgefährlich.
Untersuchungen
Herzrhythmusstörungen sind nur im EKG festzustellen. Dabei gilt generell, dass sie ...
Ende der Leseprobe
- Die verschiedenen Untersuchungsmethoden
- Aussehen der einzelnen Herzrhythmusstörungen im EKG
- Krankheiten mit ähnlichen Erscheinungen
- Komplikationen
- Notfälle
- Vorbeugende Maßnahmen
- Faktoren, die Risiko erhöhen, im Laufe des Lebens zu erkranken
- Verhaltensweisen, die die Heilung fördern
- Therapie
- Wann muß der Arzt kontaktiert werden?
- padBook (für iPad und epub3-fähige eBook-Reader)
- phoneBook (für smartPhones)
- Paperwhite (für Kindle Paperwhite)